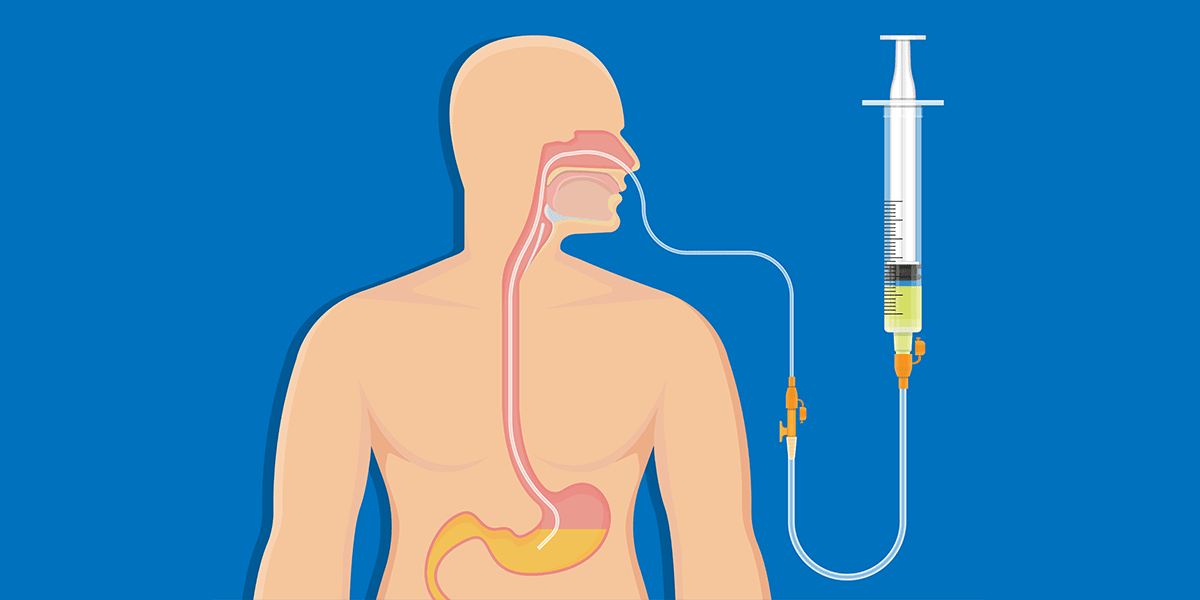
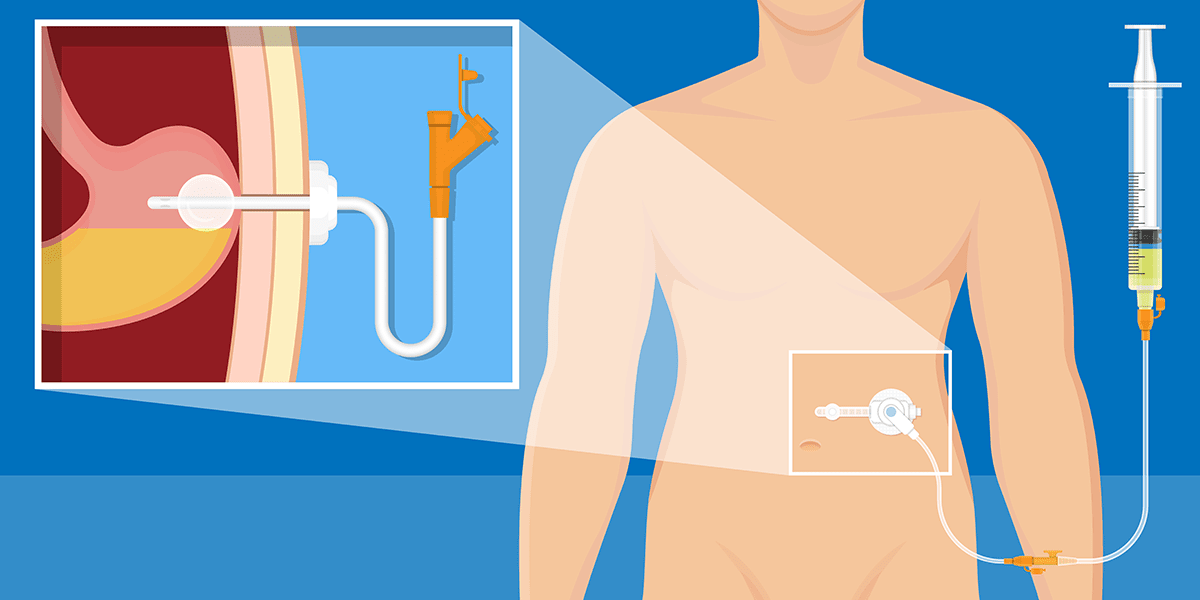
Definição
Conceituação sobre Terapia Nutricional Enteral, Parenteral e a legislação.
Propósito
Compreender os conceitos pertinentes a Terapia Nutricional Enteral e Parenteral, suas indicações e contraindicações.
Preparação
Antes de iniciar o conteúdo deste tema, tenha em mãos um dicionário com termos médicos.
OBJETIVOS
Módulo 1
Descrever a Terapia Nutricional Enteral
Módulo 2
Descrever a Terapia Nutricional Parenteral
Introdução
A desnutrição é considerada um problema de saúde pública, segundo pesquisas recentes. A terapia nutricional (TN) é parte do plano terapêutico do paciente e precisa ser instituída para que apresente seus benefícios (CORREIA et al., 2014).
A Terapia Nutricional é um conjunto de procedimentos terapêuticos para manutenção ou recuperação do estado nutricional do paciente por meio da Nutrição Parenteral ou Enteral (MS, 2000). A terapia nutricional parenteral utiliza a via venosa para alimentar o paciente, e a enteral, o trato gastrointestinal.
A manutenção ou a restauração de um estado nutricional adequado é um aspecto importante para o restabelecimento da saúde, visto que a chance de desnutrição no doente hospitalizado é alta, principalmente quando a ingestão nutricional é insuficiente. Embora a TN não reverta o hipercatabolismo, ela permite melhorar as condições do doente, em paralelo à atuação nas causas primárias da enfermidade.
Os objetivos da TN incluem a correção da desnutrição prévia e a prevenção ou atenuação da deficiência calórico-proteica que costuma ocorrer durante a evolução da enfermidade que motivou a hospitalização, equilibrando o estado metabólico com a administração de líquidos, nutrientes e eletrólitos com diminuição da morbidade e com a consequente redução do período de recuperação (FISBERG, 2005).
MÓDULO 1
Descrever a Terapia Nutricional Enteral
Regulamentação da terapia nutricional

As terapias nutricionais enteral e parenteral são regulamentadas, respectivamente, pela resolução RDC 503 de 27 de Maio de 2021 da Agência Nacional de Vigilância Sanitária (ANVISA) e pela Portaria SVS/MS nº 272/1998 do Ministério da Saúde. Essas legislações fixam os requisitos mínimos, estabelecem as boas práticas e definem a obrigatoriedade de uma equipe multidisciplinar de terapia nutricional (EMTN).
A equipe multidisciplinar de terapia nutricional (EMTN) é um grupo formal e obrigatoriamente constituído de, pelo menos, um profissional de cada categoria:

Médico

Nutricionista

Enfermeiro

Farmacêutico
Esses profissionais devem estar habilitados e com treinamento específico para a prática da terapia nutricional.
Na atuação clínica na TN, são responsabilidades do nutricionista, segundo a:
- Avaliar os indicadores nutricionais subjetivos e objetivos, com base em protocolo preestabelecido, de forma a identificar o risco ou a deficiência nutricional e a evolução de cada paciente, até a alta nutricional estabelecida pela EMTN;
- Avaliar qualitativa e quantitativamente as necessidades de nutrientes baseadas na avaliação do estado nutricional do paciente;
- Acompanhar a evolução nutricional dos pacientes em TN, independente da via de administração;
- Garantir o registro, claro e preciso, de informações relacionadas à evolução nutricional do paciente;
- Participar e promover atividades de treinamento operacional e de educação continuada, garantindo a atualização dos seus colaboradores.
- Realizar a avaliação do estado nutricional do paciente, utilizando indicadores nutricionais subjetivos e objetivos, com base em protocolo preestabelecido, de forma a identificar o risco ou a deficiência nutricional;
- Elaborar a prescrição dietética com base nas diretrizes estabelecidas na prescrição médica;
- Formular a NE, estabelecendo a sua composição qualitativa e quantitativa e o seu fracionamento segundo horários e formas de apresentação;
- Acompanhar a evolução nutricional do paciente em TNE, independente da via de administração, até a alta nutricional estabelecida pela EMTN;
- Adequar a prescrição dietética, em consenso com o médico, com base na evolução nutricional e tolerância digestiva apresentada pelo paciente;
- Garantir o registro claro e preciso de todas as informações relacionadas à evolução nutricional do paciente;
- Orientar o paciente, a família ou o responsável legal, quanto à preparação e à utilização da NE prescrita para o período após a alta hospitalar;
- Utilizar técnicas preestabelecidas de preparação da NE que assegurem a manutenção das características organolépticas e a garantia microbiológica e bromatológica dentro de padrões recomendados na BPPNE;
- Selecionar, adquirir, armazenar e distribuir, criteriosamente, os insumos necessários ao preparo da NE, bem como a NE industrializada;
- Qualificar fornecedores e assegurar que a entrega dos insumos e NE industrializada seja acompanhada do certificado de análise emitido pelo fabricante;
- Assegurar que os rótulos da NE sejam apresentados de maneira clara e precisa;
- Assegurar a correta amostragem da NE preparada para análise microbiológica;
- Atender aos requisitos técnicos na manipulação da NE;
- Participar de estudos para o desenvolvimento de novas formulações de NE;
- Organizar e operacionalizar as áreas e atividades de preparação;
- Participar, promover e registrar as atividades de treinamento operacional e de educação continuada, garantindo a atualização de seus colaboradores, bem como para todos os profissionais envolvidos na preparação da NE.
A TN (enteral e/ou parenteral) deve ser iniciada tão logo haja estabilidade hemodinâmica, isto é, quando o paciente for capaz de manter seu pulso e sua pressão arterial. Além disso, também é necessária a estabilização das funções vitais e perfusão de tecidos. A função ácido-base precisa estar dentro das variações fisiológicas, assim como o restabelecimento do balanço hidroeletrolítico.
A TN deve ser iniciada, de preferência, em tempo precoce.
Precoce
A precocidade é definida como o início do suporte nutricional nas primeiras 24 a 48 horas de internação. Quando aplicada na doença crítica, tem o intuito de fornecer quantidades adequadas de macronutrientes e micronutrientes que estejam de acordo com as necessidades do paciente, modulando a resposta inflamatória e o estresse oxidativo, evitando complicações (MCCLAVE et al, 2016).
Terapia Nutricional Enteral (TNE)
A Nutrição Enteral (NE) é definida, de acordo com a Resolução 63 da ANVISA (MS, 2000), como:
“Alimentos para fins especiais, com ingestão controlada de nutrientes, na forma isolada ou combinada, de composição química definida ou estimada, especialmente elaborada para uso por sondas ou via oral, industrializados ou não, utilizados exclusiva ou parcialmente para substituir ou complementar a alimentação oral em pacientes desnutridos ou não, conforme suas necessidades nutricionais, em regime hospitalar, ambulatorial ou domiciliar, usando a síntese ou manutenção de tecidos, órgãos ou sistemas”.
Pela definição da ANVISA (MS, 2000), a Nutrição Enteral inclui também os complementos que podem ser ingeridos por via oral e apresentam composição definida.
Para início da nutrição enteral, o paciente precisa ter estabilidade hemodinâmica e o trato digestório deve estar funcionante (ARENDS et al., 2006; BANKHEAD et al.; 2009; McCLAVE et al., 2016).
Para a adoção mais precoce e/ou em um momento mais adequado da NE, é importante observar algumas condições clínicas do paciente como:
Condição 1
Aceitação via oral < 60% da meta por mais de 10 dias em pacientes bem nutridos. Em pacientes com evidência de desnutrição calórico-proteica, deve ser iniciada imediatamente.
Condição 2
O comprometimento da deglutição em decorrência do rebaixamento do nível de consciência com disfunção de orofaringe é outra condição clínica para que a NE seja adotada como forma de alimentação.
Condição 3
No caso do paciente crítico com intubação orotraqueal, a NE deve ser iniciada, preferencialmente, dentro das primeiras 48 horas.
Condição 4
No caso de paciente desnutrido, com baixa aceitação via oral, que será submetido à cirurgia de trato gastrointestinal, iniciar de 5 a 7 dias antes da cirurgia.
Os quadros a seguir apresentam indicações de nutrição por sonda para adultos e crianças:
| Desnutrição calórico-proteica | • Pós-cirúrgico de fraturas de quadril; • Câncer de orofaringe, gastrintestinal e esofágico, ou estenose esofágica; • Anorexia severa e/ou anorexia nervosa; • Esofagite e faringite; • Caquexia cardíaca e doença pulmonar obstrutiva crônica (DPOC). |
| Estado nutricional normal | • Pós-operatório de risco nutricional; • Lesão de face e mandíbula. |
| Distúrbios neurológicos | • Demência de Alzheimer. |
| Disfagia severa | • AVC; • Tumores cerebrais; • Traumas de cabeça; • Esclerose múltipla; • Esclerose lateral amiotrófica (ELA); • Síndrome de Guillain-Barret. |
| Ressecção intestinal extensa em combinação com a nutrição parenteral | • Trauma abdominal extenso; • Oclusão vascular mesentérica; • Enterite por radiação; • Doença inflamatória intestinal. |
| Fístulas digestivas de baixo débito | • Doença de Crohn; • Fístula colo-cutânea secundária à diverticulite; • Trauma. |
| Grande queimado | • Sepse. |
| Pancreatite leve e moderada | • Coma. |
Quadro 1 ‒ INDICAÇÕES DE NUTRIÇÃO POR SONDA – Adulto.
| Anomalias esofágicas | • Atresia de esôfago; • Fístula traqueoesofágica. |
| Hipermetabolismo | • Queimaduras; • Sepse; • Traumas múltiplos. |
| Deficiência de crescimento e desenvolvimento | • Fibrose cística. |
| Insuficiência renal | • Doença cardíaca congênita. |
| Dificuldade de sucção e deglutição | • Doença de Crohn. |
| Síndrome do intestino curto | • Doença hepática crônica. |
| Anorexia | • Perda de peso. |
Quadro 2 ‒ INDICAÇÕES DE NUTRIÇÃO POR SONDA - Pediatria.
Contraindicações
São geralmente relativas ou temporárias mais do que absolutas. A escolha e execução da intervenção mais adequada requerem conhecimento e acompanhamento do paciente, julgamento clínico experimentado e reavaliação frequente das metas da TN, com modificações apropriadas sempre que necessário.

As contraindicações relativas ou temporárias para a terapia NE são para pacientes diagnosticados com doença terminal, pois as complicações superam o benefício. Na fase inicial da síndrome do intestino curto, também há contraindicação para utilização da NE e, caso a ressecção seja maciça, essa via de alimentação continua sendo contraindicada.
Outras situações em que a NE também é contraindicada são: disfunção do TGI (por exemplo, diarreia refratária); condições que requerem repouso intestinal; obstrução gastroesofágica intensa; íleo paralítico; hemorragia gastrointestinal severa (por exemplo, por varizes esofageanas); vômitos e diarreia severa; fístula no TGI de alto débito (> 500 ml/dia); enterocolite severa; pancreatite aguda grave; instabilidade hemodinâmica; vômitos incoercíveis / hiperemese gravídica (dificuldade de manter a sonda posicionada); peritonite; e perfuração intestinal.
Critérios de decisão na seleção de dietas enterais
Variáveis avaliadas:
1 - Densidade calórica
Quantidade de calorias fornecidas por mililitro de dieta pronta. Pode ser calculado pelo número total de calorias ao dia dividido pelo volume total de dieta ao dia. Pacientes com alguma restrição hídrica poderão ter indicação de dietas com maiores valores de densidade calórica, podendo atingir valores de 1,5 a 2 kcal/ml de fórmula.
Pacientes que não têm necessidade de restrição hídrica podem receber dietas com 1,0 kcal/ml, conforme mostra o quadro a seguir:
| Densidade calórica | Valores (Kcal/ml) | Categorização |
|---|---|---|
| Muito baixa | < 0,6 | Acentuadamente hipocalórica |
| Baixa | 0,6 - 0,8 | Hipocalórica |
| Padrão (Standard) | 0,9 - 1,2 | Normocalórica |
| Alta | 1,3 - 1,5 | Hipercalórica |
| Muito alta | > 1,5 | Acentuadamente hipercalórica |
Quadro 3 ‒ Categorização da NE segundo a densidade calórica (DC).
Essa conduta se justifica, pois quanto maior a densidade calórica, menor é a concentração de água da NE, conforme mostra o quadro a seguir:
| Densidade calórica | Conteúdo de água (ml/l de fórmula) | Conteúdo de água (%) |
|---|---|---|
| 0,9 – 1,2 | 800 a 860 | 80 a 86% |
| 1,5 | 760 a 780 | 76 a 78% |
| 2,0 | 690 a 710 | 69 a 71% |
Quadro 4 ‒ Conteúdo de água da NE de acordo com a densidade calórica.
2 - Osmolaridade ou osmolalidade
Osmolaridade
É o número de miliosmoles por litro de solução.
Osmolalidade
É o número de miliosmoles por kg de água.
Ambas as definições refletem a concentração de partículas osmoticamente ativas em solução. O padrão é usar osmolalidade (mOsm/kg água).
Fatores que interferem na osmolaridade da fórmula:
- Aumento da hidrólise dos nutrientes;
- Nutrientes (minerais/eletrólitos, proteínas, carboidratos, TCM e TCL).
O quadro a seguir apresenta as categorias da NE de acordo com a osmolidade:
| Categorização | Valores de Osmolalidade |
|---|---|
| Hipotônica | 280 - 300 |
| Isotônica | 300 - 350 |
| Levemente hipertônica | 350 – 550 |
| Hipertônica | 550 – 750 |
| Acentuadamente hipertônica | > 750 |
Quadro 5 ‒ Categorização da NE segundo a osmolalidade.
Na prática clínica, esses valores são relacionados com tolerância digestiva da dieta enteral. O estômago tolera fórmulas com maior osmolalidade, enquanto no posicionamento pós-pilórico, as isotônicas são mais bem toleradas. Quanto mais hidrolisada, maior a osmolalidade da fórmula.
3 - Vias de acesso e métodos de administração da NE
A TNE deverá ser realizada por meio de:
A inserção da sonda deverá ser feita manualmente, à beira do leito ou com auxílio endoscópico. Após a passagem da sonda, deve-se realizar raio-X de controle. A sonda enteral deve ser em poliuretano ou silicone (calibre 10 a 12 F) com peso de tungstênio na ponta, fio guia metálico, de preferência liso, pois não acumula sujidades, e extremo proximal com conector em y.
Nas enfermarias, deve-se utilizar, preferencialmente, a sonda enteral em posição gástrica. Caso o paciente apresente intolerância, deve-se posicionar a sonda no duodeno ou jejuno.
Já nas unidades de terapia intensiva, deve-se utilizar, preferencialmente, a sonda enteral em posição pós-pilórica (SBNPE, 2000).
A figura a seguir mostra um exemplo:
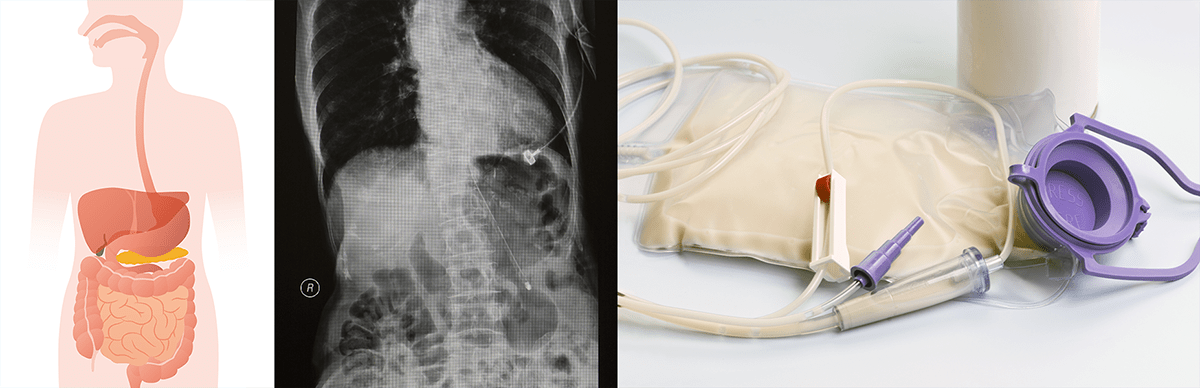
Vias de acesso da sonda (posicionamento, raio X e sonda Dobbhoff)
Em pacientes ostomizados, as sondas de gastrostomia devem ser posicionadas por meio de técnicas endoscópicas. O acesso por jejunostomia deverá ser obtido por cirurgia convencional, endoscopia ou videolaparoscopia.
A gastrostomia endoscópica (GE) é menos invasiva e sua indicação deverá ter a atuação da EMTN.
A principal indicação para ostomias são as disfagias primárias, caracterizadas por alterações peristálticas do esôfago, que ocorrem nos acidentes vasculares encefálicos, doenças neurológicas, colagenoses e traumas, disfagias secundárias, processos obstrutivos, como câncer de cabeça, pescoço e esôfago, sem previsão de alimentação via oral (SBNPE, 2000).
A figura a seguir apresenta um exemplo desse tipo de sonda:
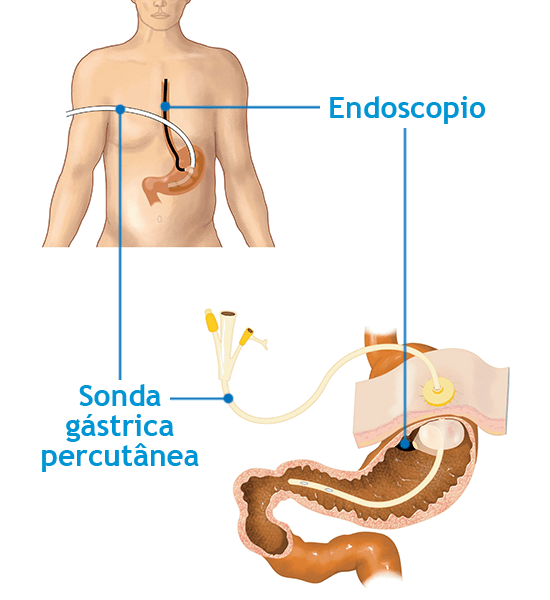
Gastrostomia
O quadro a seguir destaca algumas indicações de como posicionar as sondas de acordo com seus tipos:
| Tipos | Indicações |
|---|---|
| Orogástrica |
|
| Nasogástrica |
|
| Nasoduodenal |
|
| Gastrostomia |
|
| Jejunostomia |
|
Quadro 6 ‒ Indicações clínicas para a escolha do posicionamento da sonda.
As principais contraindicações quanto à implantação da terapia enteral em pacientes ostomizados são para os casos de: distúrbios incorrigíveis de coagulação; anatomia insatisfatória ou dificuldade de acesso ao estômago (microgastria, pós-gastrectomia parcial com pouco estômago remanescente, má rotação); sepse; imunossupressão; ascite acentuada; peritonite; hipertensão portal com varizes intra-abdominais (varizes esofagianas); carcinoma peritoneal; íleo paralítico; doença de Crohn ou colite ulcerativa (risco de fístula); principalmente em GTT endoscópica percutânea: obesidade mórbida e obstrução esofagiana.
O quadro a seguir apresenta formas de administrar a NE:
| Características | Indicações | Vantagens | Desvantagens |
|---|---|---|---|
| CONTÍNUA | |||
|
|
|
|
| INTERMITENTE E EM BOLO | |||
|
|
|
|
| CÍCLICA | |||
|
|
|
|
Quadro 7 ‒ Métodos de administração da NE.
4 - Fonte e complexidade dos nutrientes nas fórmulas enterais
Fornecendo, normalmente, de 40-60% do Valor energético total (VET). Apresentam-se na forma de monossacarídeos (frutose e glicose), dissacarídeos (sacarose), oligossacarídeos (amido de milho parcialmente hidrolisado, maltodextrina) e polissacarídeos (amido de milho).
As formas predominantes de carboidratos nas dietas enterais são o hidrolisado de milho ou a maltodextrina. Tendo como vantagem a melhor absorção e digestão pelo trato gastrointestinal, interferem menos na osmolaridade da solução do que os carboidratos simples e são mais solúveis que o amido.
É necessário o cuidado com a presença de lactose nas fórmulas, pois podem provocar alterações digestivas, como diarreia, desconforto pós-prandial, flatulência excessiva, distensão abdominal. Na presença de um déficit nutricional importante, a lactase é a primeira enzima a ser prejudicada (CHEMIN, 2010).
As fontes de fibra mais empregadas em NE têm sido a pectina de característica solúvel, a goma guar e o polissacarídeo de soja, que, apesar de conterem uma fração insolúvel importante, são submetidos a um processo de micropulverização de suas partículas, o que lhes confere ação no organismo humano, como se fossem fibras do tipo solúvel – auxiliam na regularização do trânsito intestinal. Elas são fermentadas pelas bactérias colônicas e promovem a formação de AGCC (acetato, butirato e propionato) que são combustíveis para os colonócitos.
Atualmente, as fibras podem ser ofertadas na nutrição enteral em quantidades próximas às fornecidas por via oral, ao redor de 20 a 30 gramas ao dia, quantidade que parece não interferir na biodisponibilidade dos nutrientes.
Além de atuarem no trânsito intestinal, ajudam no controle da glicemia e podem reduzir a hipoglicemia de rebote pós-prandial.
Correspondem, em geral, de 14 a 20% do VET. Para a função principal da proteína, plástica, torna-se imprescindível que haja suprimento adequado de energia, de onde surge a relação kcal não proteicas / g de nitrogênio. Estudos mostram que a melhor relação está ao redor de 150 kcal não proteicas / g de nitrogênio, 150:1, variando de 110 a 180:1.
As principais fontes de proteína na NE são as proteínas da soja, caseína e, em menor escala, lactoalbumina, gema de ovo e soro de leite.
Correspondem, em geral, a 30-35%. As principais fontes são: triglicerídeo de cadeia longa (TCL), triglicerídeo de cadeia média (TCM) e lipídeos estruturados.
O triglicerídeo de cadeia longa (TCL) pode ser encontrado nos óleos de milho e de girassol, na carne bovina, na gordura láctea, no óleo de peixe (fornece AGE importantes para integridade de membrana e produção de eicosanoides), mas não exerce efeito sobre a osmolalidade da solução.
O triglicerídeo de cadeia média (TCM) é encontrado no óleo de coco ou industrialmente extraído. Fornece de 8,2 a 8,3 kcal/g, rapidamente absorvido pela veia porta, estimula menos a contração da vesícula biliar e tem maior influência na osmolalidade. Não veicula AGE.
Os lipídeos estruturados são ácidos graxos reesterificados de cadeias longa e média. Há o processo de transesterificação do TCM com o óleo vegetal rico em ácido graxo poliinsaturado (AGPI), como o ômega 3 ou o ácido linoleico, resultando em triacilglicerol misto, no qual cadeias médias e longas estão dispostas na mesma molécula de glicerol. Essa configuração parece atuar positivamente no sistema imune.
As fórmulas comerciais completas são adequadas em vitaminas e minerais quando o volume suficiente é utilizado para ir ao encontro das necessidades energéticas e dos macronutrientes.
Suplementações de vitaminas e minerais podem ser necessárias para pacientes que recebem formulações nutricionalmente incompletas ou fórmulas diluídas por longos períodos. Não existem ainda recomendações específicas de vitaminas e minerais para pacientes críticos, entretanto, o aumento do requerimento de nutrientes antioxidantes é teoricamente plausível, destacando-se, então, as vitaminas A, C e E.
As dietas enterais também podem ser classificadas de acordo com a complexidade dos nutrientes. As dietas poliméricas são aquelas em que os macronutrientes, em especial a proteína, apresentam-se na sua forma intacta (polipeptídeo). Quando os macronutrientes encontram-se parcialmente hidrolisados, na forma de oligopeptídeos, a enteral é denominada oligomérica. Existe no mercado a dieta enteral elementar, na qual os macronutrientes estão na sua forma totalmente hidrolisada (aminoácidos).
Desde que foi demonstrado que a presença de dipeptídeos e tripeptídeos melhoram a absorção intestinal de nitrogênio, houve mudança para o uso de fórmulas oligoméricas, em especial na má absorção.
Recomendações hídricas
É importante considerar no volume diário se as necessidades hídricas foram contempladas e, caso necessário, incluir prescrição de água. A recomendação para adultos é de 25 a 30 ml/kg/dia. É importante considerar que situações que aumentam a perda hídrica, como febre e diarreia, implicam em reposição, sendo necessário acompanhar o balanço diário (SOBOTKA, 2000).
Complicações gastrointestinais mais comuns
Náuseas e vômitos
Causas:
- Intolerância à lactose — se for o caso, usar fórmula isenta de lactose;
- Excesso de gordura na fórmula — a gordura não deve exceder 30% VET;
- Infusão rápida — se a sonda gástrica iniciar com 40 a 50 ml/h, a pós-pilórica deve ser de 20 a 25 ml/h, progredindo criteriosamente;
- Solução hiperosmolar (> 350 mOsm) — usar fórmulas isotônicas, se for o caso;
- Sabor desagradável — acrescentar flavorizante;
- Estase gástrica — aumenta o resíduo gástrico (RG) (> 50% do volume infundido após 2h da infusão) – oferta em bolus e usar procinético. Verificar se é o caso de gastroparesia diabética;
- Refluxo gastroesofágico (RGE) — alimentar pós-pilórico.

Estase gástrica
Corresponde à presença de 50% ou mais de volume de dieta após duas horas de infusão.
Causas:
- Hipotensão;
- Sepse;
- Estresse;
- Após anestesia e cirurgia;
- Pacientes com tumor gástrico;
- Pacientes com doenças autoimunes;
- Após a realização de vagotomia;
- No uso de alguns medicamentos como: analgésicos (fentanil, codeína, morfina), anticolinérgicos (anti-histamínicos, antidepressivos, tricíclicos, fenotiazinas, medicamentos para doença de Parkinson), antiácidos contendo alumínio e narcóticos.
Má absorção
- Absorção intestinal reduzida de nutrientes;
- Ocorrem alterações na mucosa, porém a má digestão também pode ocorrer;
- Diarreia crônica com esteatorreia é o principal sintoma.
Distensão abdominal
Causas:
- Infusão rápida;
- Administração em bolus — mudar para intermitente gravitacional;
- Grandes volumes;
- Intolerância à lactose.

Constipação
Causas:
- Inatividade;
- Redução da motilidade — bloqueadores neuromusculares, antagonistas do canal de Ca. Vincristina e anticolinérgicos têm essa ação;
- Desidratação;
- Falta de fibra.

Diarreia
Complicação mais atribuída à dieta.
- Medicações — sorbitol, antibióticos, bloqueadores H2, laxantes, suplementos com potássio e fósforo, antiácidos com magnésio, colchicina, propanolol, digitálicos;
- Hipoalbuminemia — provoca edema de mucosa intestinal;
- Atrofia de mucosa;
- Deficiência de lactase;
- Supercrescimento bacteriano;
- Intolerância à soja;
- Má absorção de gordura;
- Citomegalovírus;
- Insuficiência pancreática;
- Antibóticoterapia prolongada;
- Infecção por Clostridium difficile.
- Infusão rápida — reduzir a infusão da dieta para 40-50 ml/h quando a sonda estiver posicionada no estômago; 20-25 ml/horas quando a sonda estiver posicionada no duodeno, progredir lentamente;
- Excesso de gordura (> 35% VET);
- Fórmulas hipertônicas — usar isotônicas e uma taxa de infusão para 40-50 ml/h no estômago e 20-25 ml/h para a pós-pilórica. Aumentar a densidade calórica com polímeros de glicose;
- Contaminação da fórmula ou equipo;
- Dieta gelada;
- Sonda pós-pilórica;
- Dieta sem fibras. A presença de fibras na dieta visa, prioritariamente, regularizar o trânsito intestinal e minimizar o risco de diarreia. A goma guar hidrolisada tem sido apontada como fonte adequada de fibras para a TNE, uma vez que não exerce influência na viscosidade e fluidez da fórmula líquida, minimizando o inconveniente de obstrução da sonda.
- 50 ml/h, progredindo lentamente. Depois, suspender por dois dias a medicações e monitorar evacuações.
Complicações metabólicas
Complicações menos comuns na NE do que em nutrição parenteral total (NPT). Na primeira, é particularmente comum o uso de fórmulas elementares.
As complicações metabólicas da TNE são citadas no quadro a seguir:
| Complicação | Etiologia | Controle |
|---|---|---|
| Hiper-hidratação |
|
|
| Desidratação |
|
|
| Hiperglicemia |
|
|
| Hipoglicemia |
|
|
| Anormalides eletrólitos e elementos-traço |
|
|
| Alterações das funções hepáticas |
|
|
Quadro 8 ‒ Complicações metabólicas da TNE.
As Complicações mecânicas podem estar relacionadas com a sonda e variando de acordo com o seu tipo e posição. São elas: obstrução da sonda; saída ou migração acidental da sonda; erosões nasais, necrose e abcesso septo-nasal; sinusite aguda, rouquidão e otite; esofagite, ulceração esofágica e estenose; ruptura de varizes esofageanas; fístula traqueoesofágica.
Podem ocorrer complicações infecciosas, que têm como principal consequência a gastroenterocolite por contaminação microbiana (Staphylococcus aureus, Bacillus cereus, coliformes fecais e Escherichia coli) no preparo, nos utensílios e na administração da fórmula.
Também há casos de complicações respiratórias, como a pneumonia aspirativa, que é a complicação mais grave da TNE, e sua incidência varia de 21 a 95% em adultos. Tais complicações apresentam várias causas: oferta exagerada de dieta; retardo do esvaziamento gástrico e íleo paralítico; posicionamento inadequado da sonda — controle radiológico (realizado pelo exame de raio-X) + aspiração do conteúdo; migração da sonda — auscultar e observar o que foi aspirado; posicionamento inadequado do paciente — colocar cabeceira a 30-45⁰ e verificar o resíduo gástrico antes de cada nova etapa. É importante salientar que o paciente neuropata tem maior risco de broncoaspiração, uma vez que pode apresentar deficiência de mecanismos-reflexo de proteção contra o vômito.
Esvaziamento gástrico
Também conhecido como gastroparesia. Trata-se de um transtorno da motilidade gástrica em que a habilidade do estômago para se contrair e ser esvaziado encontra-se prejudicada.
Neste vídeo, você entenderá melhor o manejo nutricional na Terapia Nutricional Enteral na prática.
Verificando o aprendizado
ATENÇÃO!
Para desbloquear o próximo módulo, é necessário que você responda corretamente a uma das seguintes questões:
O conteúdo ainda não acabou.
Clique aqui e retorne para saber como desbloquear.
MÓDULO 2
Descrever a Terapia Nutricional Parenteral
Terapia Nutricional Parenteral (TNP)
De acordo com a Portaria nº272/98, a Nutrição Parenteral (NP) é uma solução ou emulsão, composta basicamente de carboidratos, aminoácidos, lipídeos, vitaminas e minerais, estéril e apirogênica, ou seja, livre de substâncias que podem causar febre proveniente de vírus, bactérias e fungos, acondicionada em recipiente de vidro ou plástico, destinada à administração intravenosa em pacientes desnutridos ou não, em regime hospitalar, ambulatorial ou domiciliar, visando a síntese ou manutenção dos tecidos, órgãos ou sistemas.
As figuras a seguir apresentam um exemplo de TNP:
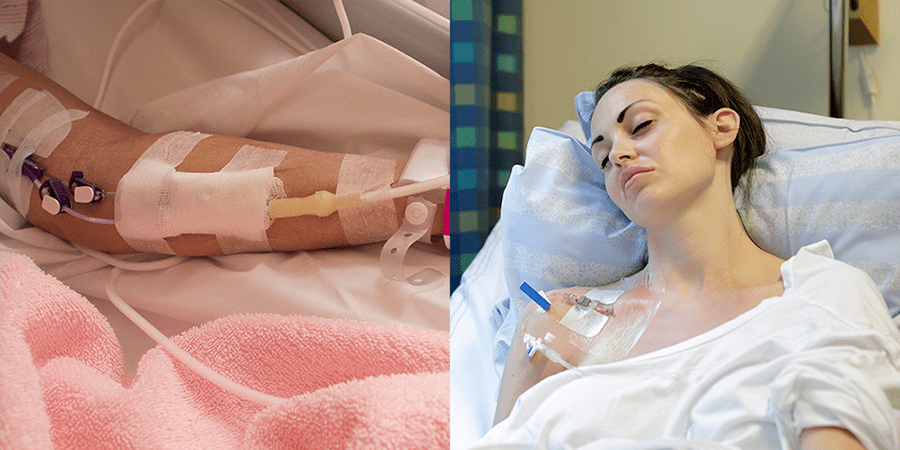
Tipos de terapia nutricional
A TNP é indicada para os seguintes casos: síndrome do intestino curto, fístula entérica de alto débito e obstrução intestinal / íleo prolongado.
Intestino curto
É uma desordem causadora de má absorção em decorrência de falta funcional do intestino delgado.
Fístula entérica de alto débito
Trata-se de uma comunicação anormal entre o tubo digestivo e qualquer órgão intra-abdominal ou com a superfície cutânea.
O paciente desnutrido, incapaz de receber dieta enteral, que será submetido à cirurgia de trato gastrointestinal, também deve ter a TNP instituída, devendo ser iniciada de 5 a 7 dias antes da cirurgia. A TNP também deve ser adotada na pancreatite aguda grave do paciente que não tolera dieta enteral, por dor ou distensão intestinal importante.
Ao paciente crítico, bem nutrido, que não consegue ser alimentado por via oral ou enteral em 7 a 10 dias, deve ser também prescrita a TNP. Igualmente ao paciente com evidência de desnutrição calórico-proteica. Nesse último caso, a espera não deve ser prolongada por mais que 5 dias (ASPEN, 2002; McCLAVE et al., 2016).
Atenção
Existem também contraindicações para utilização da TNP, como nos casos de pacientes com: instabilidade hemodinâmica (hipovolemia, choque cardiogênico ou séptico); edema agudo de pulmão (EAP); anúria sem diálise; distúrbios metabólicos e eletrolíticos.
A nutrição parenteral não está bem indicada quando os pacientes podem ingerir e absorver quantidades suficientes de nutrientes por via oral ou enteral, suprindo até 60% das necessidades calóricas em pacientes cirúrgicos. A TNP está contraindicada quando não é possível definir claramente o objetivo da terapia ou quando for utilizada para prolongar a vida de pacientes terminais (WAITZBERG, 2009).
Existem algumas situações nas quais se justificam cautela (prescrever com cuidado devido o estado clínico do paciente) no uso da TNP, de acordo com a Sociedade Americana de Nutrição Parenteral e Enteral (WAITZBERG, 2009):
- Glicemia > 300 mg/dl;
- Nitrogênio uréico sanguíneo > 100 mg/dl;
- Osmolaridade sérica > 350 mOsm/kg;
- Na > 150 mEq/L;
- K < 3,0 mEq/L;
- Cl > 115 ou < 85 mEq/L;
- P < 2 mg/dl;
- Alcalose ou acidose metabólica;
- Estes valores devem ser individualizados para cada paciente.
O quadro a seguir apresenta algumas recomendações para NP:
| Pacientes Críticos | Pacientes Estáveis | |
|---|---|---|
| Proteína | 1,2 a 1,5g/kg/dia | 0,8 a 1,0g/kg/dia |
| Carboidrato | < 4mg/kg/min | < 7mg/kg/min |
| Lipídeo | 1g/kg/dia | 1g/kg/dia |
| Calorias | 25 – 35 kcal/kg/dia | 30 – 35 kcal/kg/dia |
| Líquidos | Mínimo necessário para fornecer macronutrientes. | 30 – 40ml/kg/dia |
Quadro 9 ‒ Recomendações Nutricionais. Fonte: WAITZBERG, 2009.
Tipos de Sistema de NPT
1 - NPT sistema lipídico (solução leitosa)
Também conhecida como 3 em 1, é a mistura de aminoácidos, glicídios, lipídeos, vitaminas, minerais e eletrólitos na quantidade adequada para administração diária em um mesmo frasco ou bolsa de NPT.
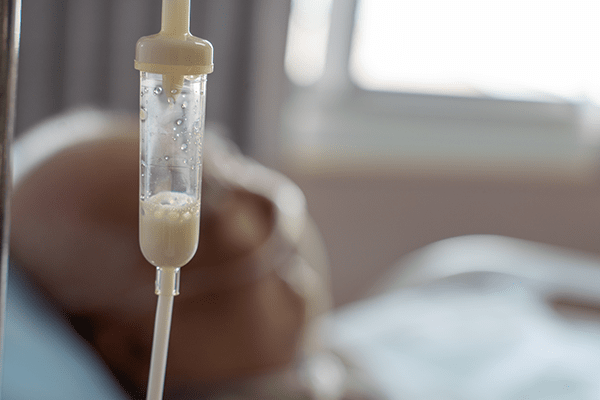
As recomendações são de 25-30% VET ou 50% das calorias não proteicas (WAITZBERG, 2009).
O sistema 3 em 1 pode apresentar:
O sistema 3 em 1 apresenta várias vantagens: é mais balanceado que o 2 em 1 (contém todos os nutrientes); permite diminuir oferta de glicose (mais bem tolerada em pacientes com resistência à insulina, DM); proporciona o uso de lipídeo com alta densidade calórica; favorece uso de veia periférica, pois lipídeos são isotônicos; impede deficiência de AGE — ácido linolênico (ômega-6) e ácido linoleico (ômega-3); facilita a infusão da NPT e diminui a chance de contaminação, pois toda a composição fica em uma bolsa; diminui a osmolaridade da solução (600 a 950 mOsm) devido à diminuição na concentração de glicose.
Apesar de todas as vantagens descritas, essa solução também pode também algumas complicações como a tromboflebite venosa periférica.
Outra ocorrência comum nesse sistema é a infusão de quantidade excessiva de lipídio, principalmente de triglicerídeo de cadeia longa (TCL) podendo causar hepatomegalia, acúmulo de lipídeos na célula de Kupfer, esplenomegalia e sobrecarga do sistema retículo endotelial. A indicação é que seja infundida emulsão lipídica mista (50%TCL + 50% TCM) com objetivo de redução do risco de disfunção hepática.
A presença de sepse nos pacientes é uma condição clínica que deve ser observada, pois pode levar à disfunção hepática de intolerância à glicose, o que predispõe a hipertrigliceridemia. O nível de TG deve ser monitorizado antes e durante a infusão da NP, e a infusão diária de lipídeos deve ser descontinuada ou reduzida quando a concentração sérica de TG ultrapassar 400mg/dl.
Hipersensibilidade à emulsão é uma complicação rara que pode acometer os pacientes que recebem NPT — sistema lipídico. Os sintomas característicos são: dor torácica, febre, vômitos, dispneia, palpitação, tremor e cianose.
Caso haja necessidade do uso prolongado dessa via de alimentação, pode-se observar hepatomegalia, eosinofilia, trombocitopenia, leucopenia, anemia de etiologia desconhecida. Por isso, esse sistema é contraindicado em casos de dislipidemias (anomalias nos níveis de lipídios no sangue e/ou das lipoproteínas); de pancreatite aguda na fase hiperlipêmica; de insuficiência hepática e de nefrose lipoide (destruição difusa de células epiteliais nos glomérulos).
Tromboflebite venosa periférica
Consiste na oclusão de um segmento ou a totalidade de uma veia decorrente da formação de um coágulo (trombo). Essa complicação pode estar relacionada à veia, à cânula ou à solução infundida (a osmolalidade causa dano à parede). Para evitar a ocorrência da tromboflebite, recomenda-se a administração de 0,5-1U/ml de heparina, o que não gera efeitos colaterais. Além disso a heparina também pode evitar a elevação de triglicerídeo e colesterol no paciente submetido a NPT sistema lipídico, pois ela estimula a ação da lipase lipoproteica.
2 - NPT sistema glicídico (solução aquosa)
É o sistema que não inclui lipídeos, sendo uma mistura de glicose e aminoácidos. Os lipídeos são infundidos separadamente, pelo menos duas vezes na semana (500ml de lipídeo a 10%). Constitui-se como alternativa para pacientes com intolerância ou problema na utilização de lipídeos (por exemplo: aumento dos TG).
O uso de NPT em sistema glicídico é acompanhado de complicações mecânicas e infecciosas graves, relacionadas à cateterização venosa central.
Atenção
Uma das desvantagens desse sistema é a intolerância à glicose, gerada pela elevação da glicemia, e pode ser uma condição clínica que favoreça o diabetes.
Essa solução aquosa também pode causar anormalidade nas provas de função hepática e insuficiência respiratória. Alguns pacientes podem apresentar coma hiperosmolar não cetótico e, a médio prazo, quando não há suplementação, deficiência de ácidos graxos essenciais.
Cálculo das Composições de NPT
No quadro a seguir, encontram-se as orientações para o cálculo de macronutrientes em NPT:
| Nutrientes | Valor calórico |
|---|---|
| Gordura Solução lipídeos a 10% Solução lipídeos a 20% Solução lipídeos a 30% |
1,1 kcal/ml (11kcal/g) 2,0 kcal/ml (10 kcal/g) 2,9 kcal/ml |
| Proteína | 4 kcal / g |
| Glicose monohidratada | 3,4 kcal/g |
Quadro 10 ‒ Cálculo de Macronutrientes em NPT.
Utiliza-se, normalmente, glicose nas concentrações de 10 a 50%, aminoácidos nas concentrações de 5 a 15% ou soluções de aminoácidos nas hepatopatias e nefropatias), e soluções de lipídeo a 10 ou 20%. O quadro a seguir apresenta as quantidades usuais e máximas de cada macronutriente:
| Nutriente | Quantidade usual | Unidade máxima de substrato |
|---|---|---|
| Carboidrato | 40-60 % VET | ≤ 4,0 – 7,0 mg/kg/min |
| Proteína | 1,0 – 2,0 g/kg/dia | 2,0 – 2,5 g/kg/dia |
| Gordura | 20-40 % VET | 1,0 – 2,5 g/kg/dia |
Quadro 11 ‒ Quantidades usuais e máximas dos macronutrientes.
Monitorização na NP
A monitorização é mandatória para prevenção de complicações metabólicas e sépticas. A literatura sugere atentar para concentrações séricas de albumina, pré-albumina e transferrina (analisadas juntamente com estado de hidratação, função dos órgãos e infecções).
A avaliação nutricional sistematizada deve ser realizada no início da TN e a cada duas semanas (a Legislação de TNP – Portaria 272 recomenda AN a cada 10 dias).
O controle clínico deve ser diário, incluindo sinais vitais, exame físico e pesagem. Em neonatologia, o controle de eletrólitos é essencial e deve ser diário.
Nutrição Parenteral Periférica (NPP)
A NPP é administrada nas vias periféricas da circulação sanguinea, sendo composta de uma solução de glicose ou outro carboidrato (sorbitol), emulsão gordurosa e aminoácidos em baixa concentração.
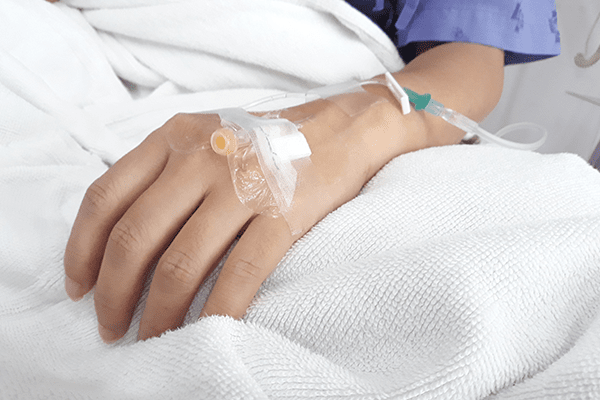
A NPP é indicada para manutenção nutricional em curto prazo: 7 a 10 dias (CUPPARI, 2014) / até duas semanas (WAITZBERG, 2009). A transição para dieta oral ou enteral é outra situação na qual a NPP é indicada, bem como em pacientes que, em nutrição oral/enteral, não consigam ter as necessidades nutricionais alcançadas por completo.
Os pacientes diagnosticados com desnutrição grave e em preparo pré-operatório e/ou no pós-operatório com período de jejum prolongado também são beneficiados com a NPP (WAITZBERG, 2009).
Alguns indivíduos podem ter a punção de uma veia central contraindicada ou impossível de ser acessada. Nessas ocasiões, a NPP é uma alternativa para via de alimentação (WAITZBERG 2009).
Atenção
Existem condições clínicas que contraindicam a utilização da NPP, por exemplo, quando o paciente possui histórico de alergia a ovo ou emulsões lipídicas intravenosas. No caso do paciente ter, previamente, alguma disfunção hepática importante, hipertrigliceridemia ou hiperlipidemia, a NPP também não deve ser iniciada.
Alguns pacientes podem ter veias inadequadas ou mesmo possuir limitação de infusão de fluidos (limitação superior a 2000 – 3000/24h), de modo que essas condições não permitem a utilização da NPP.
Caso a doença de base necessite de grande ingestão calórica, proteica ou eletrolítica (especialmente potássio), a NPP não é uma escolha, pois essa via só permite a infusão de baixa concentração (WAITZBERG, 2009).
Característica da NPP
Deve ter baixa osmolaridade (até 850 mOsm) e quantidade reduzida de potássio para reduzir o risco de flebite. Necessita da infusão de lipídeos para aumentar VET e diminuir osmolaridade (SBNPE, 2000).
Precisa ser ofertada, normalmente, em altos volumes de solução, por conta de sua osmolaridade, que deve ser limitada (problemático em pacientes com insuficiência hepática ou renal). Sugere-se a adição de heparina, soluções tampão com bicarbonato de sódio ou mesmo corticosteroides com a chance de reduzir o risco de tromboflebite do acesso venoso (WAITZBERG, 2009).
Em geral, não atinge as necessidades nutricionais (chega até 1000-1500 kcal/dia). O uso de NPP era, até há pouco, questionado por muitos autores, que consideravam impossível oferecer as necessidades totais por via periférica. No entanto, atualmente, as necessidades nutricionais são estimadas em 25-30 kcal/kg, o que significa algo entre 1500 a 2000 kcal/dia, o que é facilmente atingido com a fórmula periférica, sem a necessidade de oferecer um grande volume de solução (WAITZBERG, 2009). Contudo, a NPP apresenta várias vantagens.
Vantagens
São vantagens da NPP:
Fácil acesso venoso, não necessitando de equipe médica treinada, além de menor custo (WAITZBERG, 2009); evita as morbidades precoce e tardia relacionadas à punção venosa central, denominadas complicações técnicas associadas à inserção e manutenção do cateter venoso e diminuição do risco de complicações sépticas associadas à manutenção do cateter venoso central por tempo prolongado (WAITZBERG, 2009); e menor probabilidade da hiperglicemia (WAITZBERG, 2009).
Vias de acesso em nutrição parenteral
Independente do acesso escolhido, este deve ser exclusivo para a infusão de nutrição parenteral, proibindo-se a infusão de medicamentos e outras substâncias.
O tempo de administração não deve ultrapassar o período de 24 horas de exposição ao meio ambiente se a solução contiver lipídeos, e 72 horas, se for à base de glicose e aminoácidos.
Acesso periférico
Selecionar veias periféricas distais da extremidade superior, com a troca do local da punção a cada 48 ou 72 horas, sendo substituídos somente se necessário. Existe também o acesso central de inserção periférica (PICC) — este cateter é inserido em uma veia na área antecubital do braço e avançado em direção à veia subclávia com a sua ponta sendo colocada na veia cava superior. Apesar da inserção periférica, é um cateter central (WAITZBERG, 2009). É a via de escolha em pediatria e neonatologia, em que os riscos associados a outros dispositivos são maiores.
As vantagens do uso do PICC são o menor risco de acidentes de punção, bem como de contaminação durante sua permanência.
Acesso Central
O posicionamento do cateter na veia cava superior permite a administração de soluções hiperosmolares com menor chance de incovenientes, já que a solução é diluída nesse local por intenso fluxo sanguíneo.
O acesso central pode acarretar em complicações relacionadas à inserção do cateter, como a sua contaminação durante a passagem ou mau posicionamento.
Outras ocorrências possíveis com o acesso central são o pneumotórax, hemotórax ou hidrotórax, isto é, a presença de ar, sangue e água, respectivamente, entre as duas camadas da pleura.
Atenção
Durante a inserção do cateter pode haver lesão de plexo braquial ou até mesmo laceração arterial e, caso isso ocorra, a agulha deve ser removida e o local comprimido.
As lesões que também podem estar associadas ao acesso central são: do ducto torácico (quilotórax), do nervo frênico e da traqueia.
No caso de haver trombose venosa, o cateter deve ser removido e o paciente necessita de administração de anticoagulante. Além disso, ainda pode ser observada embolia pulmonar e gasosa, bem como arritmia cardíaca.
NPT cíclica
O período de infusão da NPT cíclica é de 12 ou 18 horas, normalmente noturno, o que permite maior mobilidade para o paciente. Nessa técnica, existe a presença de “período pós-absortivo”, que não há na NPT contínua (infusão em 24 horas).
Substratos em nutrição parenteral
A glicose é o principal carboidrato das formulações de NPT, sendo infundida na veia da mesma maneira como é absorvida no intestino. É um substrato de menor custo e maior disponibilidade comercial.
Trata-se de um nutriente essencial para o Sistema Nervoso Central (SNC) para as hemácias e o córtex renal e para tecidos em cicatrização. Segundo Cuppari (2014), a quantidade para manter glicemia cerebral é de 200 g/dia e a concentração máxima para administração periférica é de 10%, e por veia central, de 35% do volume total.
A taxa de infusão de glicose é de 5 mg/kg/min (CUPPARI, 2014). Este é o limite da capacidade do organismo do paciente em oxidá-la. Porém, para pacientes críticos, recomenda-se a utilização de 3 mg/kg/min de glicose.
Nenhuma solução de aminoácidos comercialmente disponível contém glutamina, cistina, taurina ou quantidades apropriadas de tirosina, porque estes são instáveis ou pobremente solúveis em água. O uso de peptídeos em NPT está abrindo a possibilidade dessa adequação.
As soluções existentes são compostas de aminoácidos cristalinos essenciais e não essenciais, ou específicas para pacientes com problemas renais e hepáticos. A concentração de AA nas soluções varia de 6,7 a 15%. Cada grama de aminoácido fornece 4 kcal e a quantidade média de proteínas na solução deve ser de 15 a 20%.
É o aminoácido livre mais prevalente no corpo humano (mais de 60% de pool de AA livres totais no músculo esquelético). A glutamina é considerada condicionalmente essencial em situações catabólicas (estresse).
Ela age como precursor da síntese proteica (reguladora da homeostase de aminoácidos) e como intermediária de um grande número de vias metabólicas.
Além disso, é precursora de glutationa e do nitrogênio para síntese de purinas, pirimidinas, nucleotídeos e aminoaçúcares.
É o substrato mais importante para a amoniogênese renal, participando do equilíbrio ácido-básico, e também uma fonte energética para células de proliferação rápida (enterócitos, colonócitos, fibroblastos, linfócitos).
A inclusão de glutamina livre nas soluções de NPT é problemática devido à sua decomposição em solução aquosa e baixa solubilidade em água. A recomendação de glutamina fica em torno de 0,2 – 0,57 g/kg/dia.
As emulsões lipídicas são isotônicas e podem ser administradas em veia periférica sem causar flebite. São compostas de soluções aquosas de óleo de soja ou açafrão com fosfolipídeos de gema de ovo, como emulsificantes. O glicerol, que é hidrossolúvel, é adicionado à solução para proporcionar osmolaridade.
Cada grama de glicerol fornece 4,3 kcal e previne deficiência de AGE (2 a 4% linoleico, o que equivale a 10% do VET).
A quantidade máxima é de 2 g/kg (CUPPARI, 2014) ou 2,5 g/kg (CHEMIN, 2010) para o paciente estável, e 1,5 g/kg para o paciente crítico (WAITZBERG, 2009). Infusões de mais de 30% do VET de lipídeos podem ser imunossupressoras (fornecimento de excesso de ácido linoleico advindo dos óleos de soja e açafrão).
Na NPT, é possível incluir medicações, tais como: antibióticos, vasopressores, narcóticos, diuréticos e muitas outras drogas. Isso não ocorre frequentemente, pois requer conhecimento profundo de compatibilidade física entre os componentes da solução. As drogas mais adicionadas incluem a insulina e os antiácidos (para evitar úlcera por estresse), a heparina e a albumina.
A albumina humana, embora proporcione um modesto efeito nutritivo, é mais usada farmacologicamente com o objetivo de regular o volume plasmático.
A levocarnitina é carreadora de moléculas lipídicas para dentro e fora da mitocôndria. Os neonatos prematuros não são hábeis em sintetizar carnitina a partir de seus precursores e, por essa razão, a suplementação de carnitina intravenosa se torna indicada e necessária.
As vitaminas e minerais administrados por via parenteral não passam pelos processos de digestão e absorção, pois suas recomendações são menores que a IDR.
Os multivitamínicos habitualmente usados em NP omitem a vitamina K que deve ser acrescentada separadamente em dose de 5 mg uma vez por semana ou diariamente em dose de 1 mg. Existem diversos relatos documentando deficiência grave de tiamina em pacientes que recebem NPT.
Na medida em que a solução prescrita é iniciada, podem ser necessários ajustes para adequar o fluído e o balanço de eletrólitos, dependendo da estabilidade do paciente. O ferro, normalmente, também não faz parte das soluções parenterais, por não ser compatível com os lipídeos, podendo intensificar o crescimento bacteriano. Quando necessário, é administrado separadamente como ferro dextrano.
Dada a dificuldade de estabilidade físico-química, não existe uma especialidade farmacêutica que contenha todos esses oligoelementos reunidos em um único frasco para aplicação parenteral.
Os requerimentos diários de líquido também podem ser estimados como sendo de 30 a 40 ml/kg/dia. Os requerimentos aumentam em 300 ml para cada aumento de 1 ºC na temperatura corporal central acima do normal. A ingestão extra de líquidos pode ser necessária em condições nas quais haja perda significativa de líquidos, como diarreia, drenagem de fístula ou sucção nasogástrica.
EXEMPLO
Paciente do sexo masculino, 45 anos, foi admitido no CTI com diagnóstico de pancreatite aguda grave e a nutrição parenteral foi a via de alimentação de escolha para esse caso. Durante a admissão do mesmo, o nutricionista realizou avaliação nutricional e estimou o peso do paciente em 82 kg.
Requerimento de líquidos: 30 (ml) x 82 kg= 2.460 ml ou 2,5L (quantidade total de líquidos que deve ser administrada nesse paciente).
Durante o exame físico foi aferida a temperatura do paciente em 38 ºC, portanto, seu requerimento diário de líquido deve ser acrescido de 300 ml:
2460 ml + 300 ml= 2.760 ml ou 2,8l.
O monitoramento deve incluir a medição frequente dos níveis séricos da ureia e de creatinina para detecção da desidratação ainda inicial. Além disso, o débito urinário deve ser acompanhado de perto, por meio da determinação da condição do volume. Em pacientes com função renal normal, o débito urinário diário deve ser, em média, de pelo menos 1.000 mL (ou, minimamente, 0,5ml/kg/h).
Complicações da NPT
As complicações durante a nutrição parenteral total podem ser de três tipos: mecânicas, metabólicas e infecciosas.
Vamos entendê-las com mais detalhes.
1 - Mecânicas
Esse tipo de complicação pode ser em decorrência do extravasamento da nutrição parenteral que pode ser originado pelo mau posicionamento do cateter ou pela hiperadministração da dieta. Quanto maior a quantidade e o tempo de extravasamento, maior é o risco de possíveis complicações.
As complicações relacionadas ao cateter em nutrição parenteral podem ser pneumotórax, embolismo gasoso, trombose venosa, oclusão do cateter e flebite.
2 - Metabólicas
2.1 - Hiperglicemia
O paciente em terapia nutricional parenteral pode apresentar complicações, como o coma hiperglicêmico hiperosmolar não cetótico em decorrência de infusão excessiva de glicose.
A síndrome de alta mortalidade (50%) é ocasionada por sobrecarga de NPT, particularmente por excesso de glicose. A sua ocorrência é favorecida na associação de NPT com diálise peritoneal ou uso de drogas hiperglicemiantes (corticoterapia). Nas primeiras 24 ou 48 horas de infusão, a hiperglicemia é comum. A taxa de infusão é de até 40 ml/h por 24 horas. No coma, evitar a administração excessiva de água e queda rápida da glicemia que pode causar edema cerebral grave.
A prevenção é iniciar com não mais do que 50% das necessidades nutricionais estimadas, evitando ultrapassar a quantidade de 150 a 200 g de glicose nas primeiras 24 horas de infusão de NP. A velocidade de infusão de carboidrato não deve ultrapassar 4 a 5 mg/kg/min ou 20 a 25 kcal/kg/dia.
2.2 - Hipoglicemia
É ocasionada, principalmente, pela suspensão súbita da infusão de glicose hipertônica e circulação elevada de insulina. O tratamento é feito com glicose a 50% em bolus até o desaparecimento dos sinais e sintomas (cefaleia, sudorese, sede, parestesias, confusão mental).
A NPT deve ser reduzida gradualmente para evitar a hipoglicemia. Reduz-se a metade nas primeiras 12 horas e depois é substituída por glicose a 10% (50-100 ml/h) nas 12 horas seguintes.
Se houver suspensão abrupta da NPT no sistema glicídico, é necessário administrar glicose a 10% com a mesma velocidade de gotejamento.
2.3 - Hipercapnia
Uma infusão excessiva de calorias não proteicas como glicose (> 25 kcal/kg/dia) aumenta a produção de gás carbônico (CO2).
2.4 - Sobrecarga de aminoácidos
Quando os aminoácidos não conseguem ser adequadamente metabolizados, aumentam as manifestações tóxicas (alterações emocionais ou mentais). Ocorrem principalmente em vigência de infecção ou hepatopatia.
2.5 - Insuficiência de ácidos graxos essenciais (AGE)
A ausência de emulsão lipídica por cinco dias (crianças) ou três semanas (adulto) ocasiona deficiência de AGE.
As manifestações clínicas são: descamação cutânea, queda de cabelo, pobre cicatrização de feridas, maior sensibilidade a infecções, diminuição da pressão intraocular, hepatomegalia.
As manifestações laboratoriais são: anemia, trombocitopenia, diminuição do índice de prostaglandinas.
2.6 - Deficiência de vitaminas e de micronutrientes
Nos pacientes recebendo NPT, são frequentes baixos níveis de tiamina, vitamina C, E, selênio, cobre e zinco. Alguns estudos recomendam reposição de 2 a 3 vezes da RDA (recomendação diária adequada), por via endovenosa, até a recuperação do TGI, porém não há consenso sobre a efetividade clínica dessa prática.
2.7 - Síndrome do roubo celular ou de realimentação
Ocorre em pacientes desnutridos graves, em jejum prolongado ou em situação de ingestão prejudicada por período prolongado (alcoolismo crônico, anorexia nervosa, jejum com 7 a 10 dias sob estresse), submetidos à TN não balanceada em fase de anabolismo celular.
Caracterizam-se por um rápido influxo, principalmente de fósforo, potássio e magnésio para o interior da célula, quando há infusão de nutriente (síntese celular), levando a uma queda brusca dessas substâncias no plasma. Também ocorre intolerância à glicose e líquidos. A prevenção para que não ocorra a síndrome de realimentação é iniciar uma dieta a 25 ml/h, progredindo lentamente e monitorando diariamente os eletrólitos.
Na síndrome do roubo celular, pode haver repercussões orgânicas como arritmias cardíacas, insuficiência cardíaca congestiva e até mesmo morte súbita. É possível observar disfunção hepática, principalmente em pacientes cirróticos.
Outros comprometimentos clínicos, como confusão mental, coma, paralisia de nervos cranianos, perda do sensório, letargia, parestesia, rabdomiólise, convulsões, síndrome de Guillain — Barre símile e fraqueza também são observados na síndrome do roubo celular. Os pacientes podem ser acometidos com insuficiência respiratória aguda, anemia hemolítica, trombocitopenia, diminuição da função plaquetária, hemorragia, disfunção dos leucócitos.
Hipomagnesemia
- Arritmia cardíaca, taquicardia;
- Dor abdominal, anorexia, diarreia e obstipação;
- Ataxia, confusão mental, hiporreflexia, irritabilidade, tremor muscular, mudança de personalidade, convulsões, tetania, vertigem, fraqueza.
Hipocalemia
- Arritmia cardíaca, hipotensão postural, sensibilidade ao digital, alteração no ECG;
- Constipação, íleo, exacerbação da encefalopatia hepática;
- Hiporreflexia, arreflexia, parestesia, paralisia, insuficiência respiratória, rabdomiólise, fraqueza;
- Alcalose metabólica, intolerância à glicose;
- Poliúria, polidipsia, nefropatia, mioglobinuria (rabdomiólise).
Intolerância a glicose
- ICC, morte súbita, hipotensão arterial;
- Esteatose hepática;
- Coma hiperosmolar não cetótico;
- Hiperglicemia, hipernatremia, cetoacidose, desidratação;
- Retenção de CO2, insuficiência respiratória;
- Diurese osmótica, azotemia pré-renal.
A principal medida é reconhecer sua existência e os pacientes sob risco. Necessário corrigir distúrbios hidroeletrolíticos antes de iniciar terapia nutricional, além de restabelecer, criteriosamente, o volume circulatório.
A oferta calórica precisa ser aumentada lentamente e de forma criteriosa. Devem ser administrados, rotineiramente, vitaminas e minerais.
2.8 - Doença óssea
Seu aparecimento varia de alguns meses até anos após o início da NPT.
A patogênese da doença óssea pode ser em decorrência de deficiência de cobre, cálcio e fósforo ou mesmo pelo excesso de vitamina D. Também pode ocorrer pelo efeito tóxico do alumínio ou em decorrência da terapia medicamentosa (furosemida, heparina, acetato).
Sintomas:
- Adultos: dor dorsal, periarticular ou óssea, e fraturas;
- Crianças: osteopenia, fraturas e fissuras ósseas;
A prevenção e o tratamento são feitos com uso criterioso dos fármacos e nutrientes para minimizar as perdas e aumentar a retenção de nutrientes; uso de NPT contínua (melhor balanço mineral).
2.9 - Gastrointestinais (WAITZBERG, 2009)
Algumas complicações gastrointestinais também são observadas durante a terapia nutricional parenteral. Algumas estão relacionadas à inatividade do trato gastrointestinal, como é o caso da gastroparesia, formação de lama biliar e atrofia da mucosa intestinal. Complicações relacionadas ao excesso de infusão de solução parenteral, como esteatose hepática, também estão relacionadas.
A gastroparesia é definida como uma síndrome de atraso no esvaziamento gástrico na ausência de obstrução mecânica, e pode ser observada em pacientes submetidos a nutrição parenteral. Alguns fatores, como a composição da fórmula (presença de TCM, carga de glicose), podem desencadear esta alteração, tal como a hiperglicemia, que pode favorecê-la.
A ausência de alimentos no lúmen e anormalidade na síntese e liberação de fatores tróficos contribuem para a atrofia da mucosa intestinal. Essa falta de alimentos no intestino reduz o suprimento de energia para os enterócitos e colonócitos.
A infusão endovesosa de aminoácidos estimula a produção ácida péptica do estômago e, assim, contribui para as lesões aguda de mucosa. É prudente a utilização de protetores gástricos (inibidor de bomba de próton, sucralfato ou inibidores de receptores de histamina) nos pacientes com nutrição parenteral exclusiva.
Alterações das enzimas hepáticas ocorrem em 20 a 90% dos pacientes adultos sob nutrição parenteral total (NPT).
Em geral, são assintomáticas nos adultos, onde as transaminases elevam-se nas duas primeiras duas semanas do início da terapêutica e caracterizam-se pela normalização com a interrupção do NPT, modificação da fórmula, associação com nutrição enteral (NE), ou ocorre normalização espontânea a despeito da continuidade da NPT.
A elevação predominante das aminotransferases sugere esteatose (acúmulo de gordura no parênquima hepático) e da gama-glutamiltransferase (GGT) e/ou fosfatase alcalina sugere colestase (acúmulo de bile dentro da vesícula sem estímulo). No adulto esta alteração pode sugerir outro diagnóstico, como sepse, droga, hepatite viral ou obstrução extra-hepática. A NPT contribui para esteatose, esteatohepatite, lama biliar (bile com textura espessa em decorrência da estase), colelitíase e colestase no adulto.
A esteatose hepática é a disfunção hepática mais comum do adulto com NPT, podendo ocorrer em 25 a 100% dos casos. Pode aparecer entre a primeira e quarta semana do início da NPT. A infiltração gordurosa se inicia na área periportal, e regride após o término da NPT. A maioria dos pacientes que recebem NPT por mais que 3 meses apresentam alteração bioquímica hepática ou esteatose à biópsia. Medidas simples como reduzir a oferta calórica, principalmente de glicose, e incluir lipídeos à prescrição podem reverter esta alteração.
3 - Infecciosas
A origem das infecções via cateter é complexa e multifatorial. No entanto, avaliações demonstram que seu aparecimento resulta da migração de microorganismos da pele próximos ao local de inserção, colonizando-se na ponta do cateter, podendo atingir a corrente sanguinea.
Recomenda-se a higienização local e do cateter antes de qualquer procedimento.
Alimentação de transição
Para a transição da alimentação parenteral para a enteral, inicialmente, deve-se introduzir uma quantidade mínima de NE (30-40 ml/hora) para estabelecer a tolerância GI. Diminuir a NPT até manter os mesmos níveis de nutrientes prescritos. A medida que a infusão de NE é aumentada em 25 a 30 ml/hora, a cada 8-24 horas, a NPT é concomitantemente reduzida. Quando o paciente estiver tolerando 75% das suas necessidades nutricionais por via enteral, a NPT pode ser suspensa. Esse processo leva de dois a três dias, mas depende do paciente e da tolerância GI.
Quando a transição for da alimentação parenteral à oral, também depende da ingestão de 75% das necessidades por via oral para suspensão da NPT. Esse processo é mais difícil do que na alimentação enteral, pois depende do apetite do paciente, de sua motivação e bem-estar.
No paciente que estiver em alimentação enteral, fazendo a transição para oral, considera-se mais adequado mudar da forma de administração contínua para a administração por períodos de 12 ou 8 horas durante a noite, o que restabelece a fome e estimula a ingestão oral. Com a ingestão oral de 75% das necessidades nutricionais, a NE é retirada.
Neste vídeo, você entenderá melhor a Terapia Nutricional Parenteral na prática.
Verificando o aprendizado
ATENÇÃO!
Para desbloquear o próximo módulo, é necessário que você responda corretamente a uma das seguintes questões:
O conteúdo ainda não acabou.
Clique aqui e retorne para saber como desbloquear.
Conclusão
Considerações Finais
A Terapia Nutricional (TN), quando adequada e direcionada aos pacientes e suas necessidades, permite corrigir seus déficits metabólicos e compensar o estado de hipercatabolismo dos pacientes em estado grave.
Com a correta instituição da TN, podem ser alcançadas: a correção da desnutrição prévia, a prevenção/atenuação do déficit calórico-proteico, a manutenção da hidratação e o equilíbrio eletrolítico, buscando, com isso, obter a diminuição da morbidade e redução do seu período de recuperação.
Podcast
CONQUISTAS
Você atingiu os seguintes objetivos:
Aprendeu sobre a Terapia Nutricional Enteral
Aprendeu sobre a Terapia Nutricional Parenteral