Descrição
Identificação do densitômetro ósseo e suas especificidades, posicionamento para a aquisição das imagens da densitometria óssea e compreensão da osteoporose.
Propósito
Identificar o densitômetro ósseo e suas particularidades funcionais. Conhecer os posicionamentos para a realização do exame de densitometria óssea e interpretação da osteoporose e suas consequências.
OBJETIVOS
Módulo 1
Entender o funcionamento do equipamento de densitometria óssea e suas distinções
Módulo 2
Reconhecer a osteoporose e conhecer os posicionamentos para a realização do exame de densitometria óssea
Introdução
A densitometria óssea é uma área do radiodiagnóstico que quantifica o grau de mineralização do esqueleto ou de uma região anatômica determinada. Realiza comparações com referências de densidade mineral óssea (DMO) para indivíduos da mesma idade e sexo. Normalmente, é feita em segmentos do corpo, mais frequentemente na coluna lombar e no quadril direito.
O exame é simples e torna possível o diagnóstico de patologias metabólicas e endócrinas que poderiam evoluir para um processo de regularização própria de cálcio e fósforo no organismo humano. Como exemplos clássicos dessa alteração metabólica, citamos a osteopenia e a osteoporose que, independentemente de causa, são detectadas por este método, que ainda é passível de oferecer o melhor meio de tratamento.
A densitometria óssea é o único meio de diagnóstico para estimativa de massa óssea e previsão de fraturas factíveis.
Patologias metabólicas
Doenças metabólicas causam distúrbios no funcionamento geral do organismo.
Endócrinas
Distúrbios endócrinos são variações nas taxas hormonais do organismo resultando em doenças como glicemia e colesterol.
MÓDULO 1
Entender o funcionamento do equipamento de densitometria óssea e suas distinções
DENSITOMETRIA ÓSSEA
O exame de densitometria óssea (DO) é o único capaz de determinar a massa óssea em um indivíduo vivo, o que permite diagnosticar patologias associadas à perda dessa massa, como a osteoporose. Isso só é possível, pois os equipamentos são embasados na medição da atenuação do feixe de radiação que atravessa a parte óssea do paciente.
A realização da DO é indicada pelo Consenso Brasileiro de Osteoporose para:
Amenorreia secundária
Consiste na ausência da menstruação por 3 ciclos ou mais após a regularização do ciclo menstrual.
Hipercifose
Desvio postural onde o indivíduo apresenta curvatura patológica acentuada na coluna torácica.
Atenção
Exames anteriores, no intervalo de 12 a 24 meses, servem como parâmetro comparativo para a avaliação da eficiência do tratamento ou ainda para a análise evolutiva da doença.
Os densitômetros ósseos utilizam fótons com energia capaz de interagir com o osso e a parte mole através do Efeito Fotoelétrico (EF) e do Espalhamento Compton (EC). No EF, a radiação incidente, ao interagir com o elétron do meio, transfere toda sua energia e é completamente absorvida. Diferentemente do anterior, no EC, somente parte desse feixe incidente será absorvido, a outra parte é perdida para o meio, resultando em um fóton secundário com direção modificada e menor energia.
Em similaridade, ambos sofrem perda de energia do feixe incidente e a esse processo nomeamos de ionização.
Nesse feixe de radiação incidente, composto apenas por fótons de uma mesma energia (monoenergético), a atenuação aconteceria segundo a seguinte equação:
O coeficiente de atenuação linear é harmônico com a densidade da região, e ainda totalmente dependente da energia dos fótons incidentes e do número atômico dos elementos que formam aquela área.
A equação anterior pode expressar os termos para o coeficiente de atenuação da massa (µ/ρ) e de espessura da massa (x), determinada como massa por unidade de área e oriunda da multiplicação da espessura pela densidade (t.ρ), representado desta forma:
Os resultados dos exames de DO são baseados na atenuação dos fótons em apenas duas estruturas formadoras do indivíduo: o tecido mole (gordura, músculo, pele, vísceras e medula óssea) e o osso mineral. Assim, passamos a ter:
Contraindicações
Não são todos os indivíduos que possuem indicação para o exame de DO. Há contraindicações para pacientes:
√ Com dificuldade de permanecer em decúbito dorsal.
√ Com estatura corporal superior ao tolerado pelo equipamento.
√ Com grande espessura na região de estudo.
√ Adultos com peso corporal inferior a 25 kg ou superior a 120 kg.
√ Que tenham feito uso de meio de contraste recentemente.
√ Gestantes.
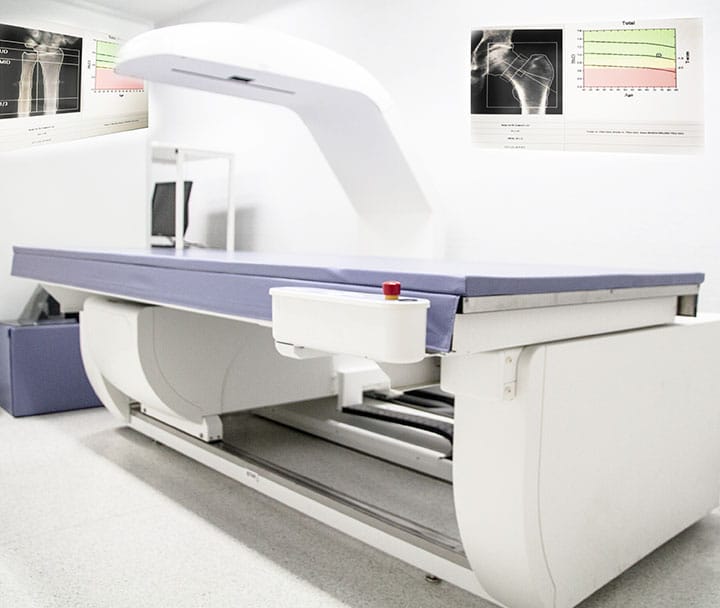
Equipamentos utilizados na densitometria óssea
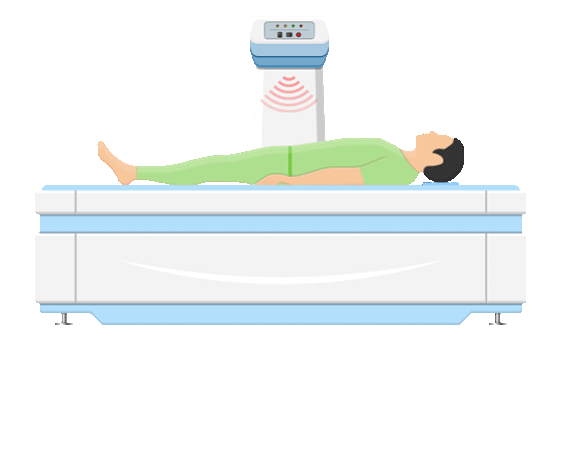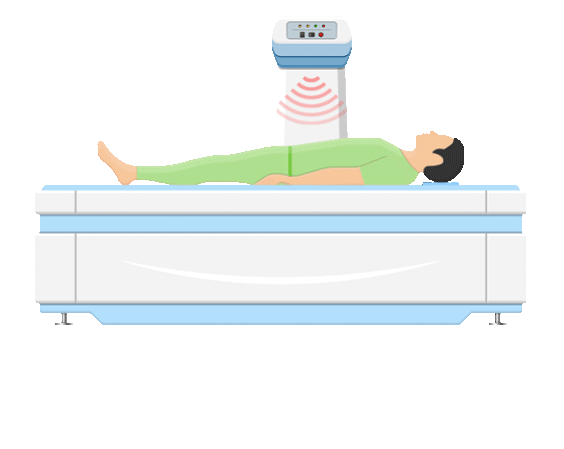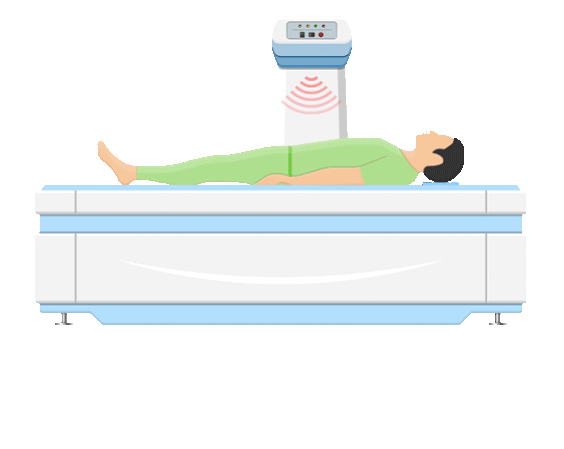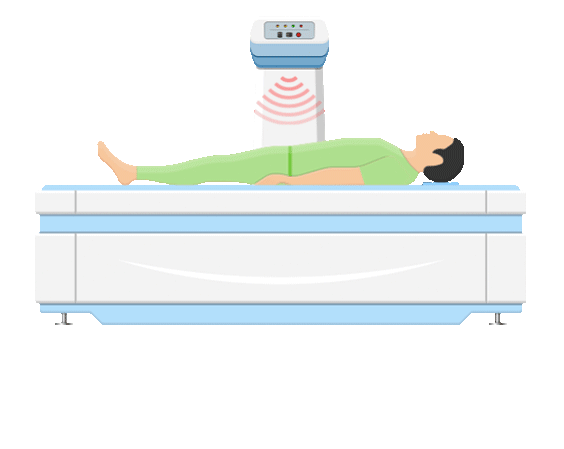
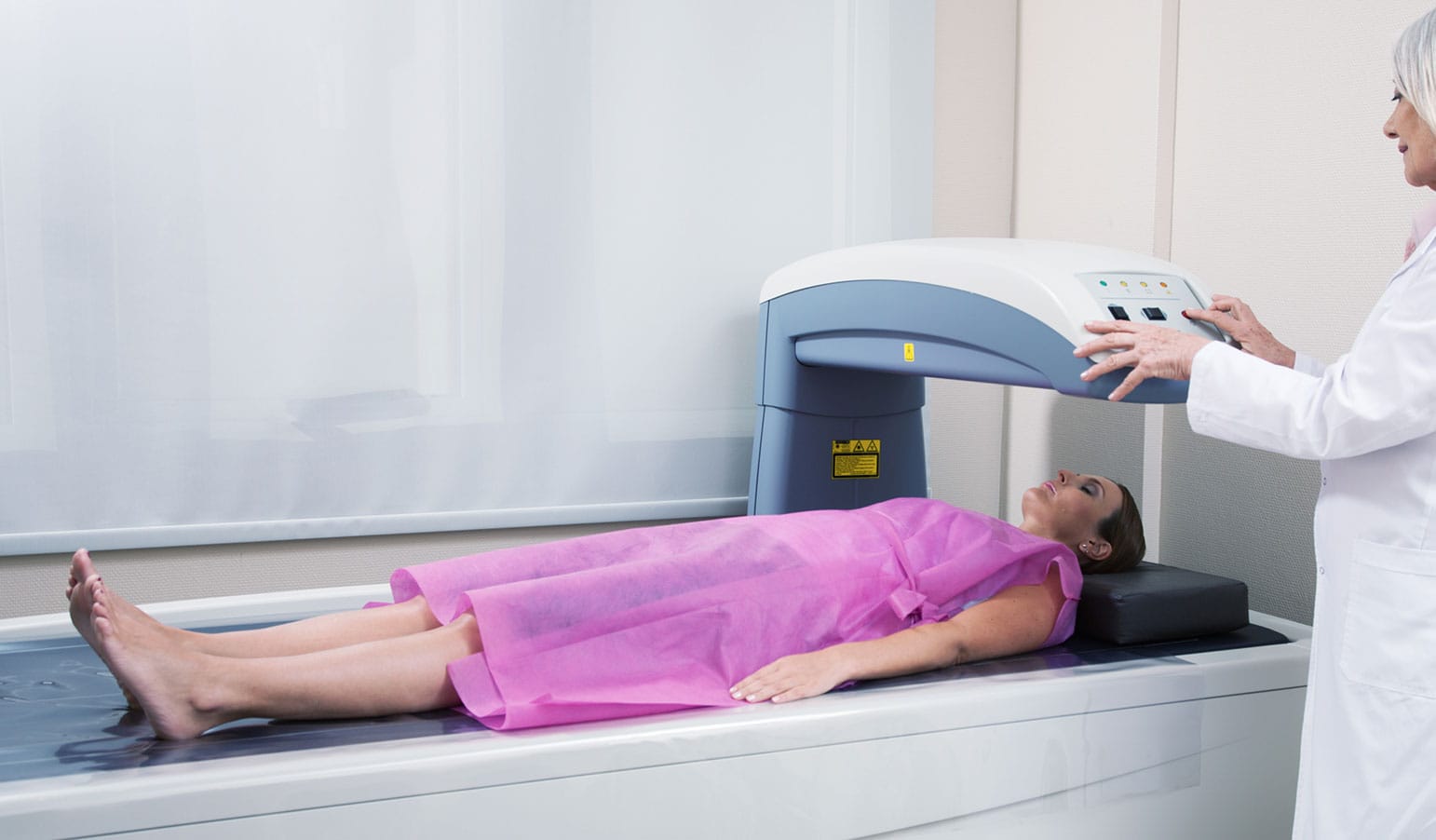
O conjunto de equipamentos para a realização da DO é formado por hardware e software. A mesa escaneadora, o computador, a tela e a impressora compõem o hardware. A mesa escaneadora é composta por mesa, braço, todo o circuito eletrônico e tubo de radiação no interior dele. O braço possui um detector e dois interruptores, responsáveis por permitir a direção do movimento da varredura. O interruptor BACK/FRONT direciona o braço em movimentação longitudinal; e o LEFT/RIGHT autoriza movimento transversal.
O software é fornecido pelo fabricante do equipamento. Nele, estão armazenados os protocolos de atendimento para as referidas regiões de estudo. Esses protocolos variam de acordo com o equipamento, além de terem informações importantes sobre os relatórios densitométricos de qualidade.
Na imagem é possível identificar a mesa de exame, o controle da mesa, a fonte de radiação abaixo da mesa e o sistema de detecção na posição oposta à fonte. A fonte de radiação do equipamento de DO pode conter um elemento radioativo (SPA e DPA) ou um tubo gerador de raios X (DXA) que emitem um feixe de fótons colimados. A radiação emitida atravessa o paciente e alcança o detector, que faz o registro da intensidade da energia transmitida.
O equipamento se movimenta realizando varreduras em linhas retas, que serão responsáveis pela formação da imagem. Nela, é selecionada a Região de Interesse (ROI) de acordo com a anatomia examinada e, após isso, são calculados os valores de Densidade Mineral Óssea (BMD) e, subsequentemente, os índices:
Quantifica a diferença entre o BMD do paciente e o BMD médio da população normal do mesmo sexo, medido pela equação:
Em que o BMD(paciente) é o valor medido no paciente; o valor médio é o BMD(jovem) da população normal do mesmo sexo; e o SD(jovem) é o desvio padrão.
Quantifica a diferença entre o BMD do paciente e o BMD médio da população da mesma idade, sexo e etnia, medido pela equação:
Em que o BMD(paciente) é o valor medido no paciente; o valor médio é o BMD(pares) da população da mesma idade; sexo e etnia; e o SD(pares) é o desvio padrão.
O feixe do equipamento pode ser do tipo lápis (pencil bean) ou leque (fan bean). O primeiro possui um colimador no formato de um orifício posicionado na saída do foco, produzindo um feixe em forma de lápis. Neste caso, é colocado um único detector do lado oposto ao feixe de radiação, de maneira que o sistema fonte-detector esteja precisamente alinhado, tanto no sentido lateral quanto no longitudinal.
Nos equipamentos que possuem o feixe em leque, o colimador possui um formato de fenda. Esse sistema de detecção precisa ser composto por um conjunto de diversos detectores, o que torna possível fazer a varredura com um movimento longitudinal único. Essa modernização permite aquisições mais rápidas comparativamente ao sistema do tipo lápis.
Absormetria por fóton único (SPA, Single Photon Absorptiometry)
A absormetria por fóton único (SPA) foi colocada em prática em 1936, com a utilização de fontes radioativas seladas monoenergéticas de Iodo 125 (28keV) ou Amerício 241 (60keV). Esses equipamentos mensuram a intensidade transmitida de um ponto, passando pelo osso mais o tecido mole (I(osso+tecido mole)) e a intensidade de outro ponto ultrapassando a mesma espessura apenas de tecido mole (I(m)).
Fontes radioativas seladas
Fontes de radiação encapsuladas de maneira que o material radioativo não se disperse causando contaminações
Na primeira aferição, temos a intensidade reduzida pela interação do feixe com os tecidos ósseo e mole.
E na segunda, a intensidade diminui, em função da atenuação apenas do tecido mole.
Desta maneira, são determinados os valores de BMC e BMD.
Absormetria por fótons de dupla energia (DPA, Dual Photon Absorptiometry)
No início, eram utilizadas duas fontes radioativas de energias diferentes, como por exemplo, I-125 (28keV) e Am-241 (60keV) ou Am-241 (60keV) e Cs-137 (662keV). Em seguida, houve uma mudança de elemento para o Gd-153 que, apesar de ser um único elemento, emite fótons de energias diferentes (44 e 100keV).
O uso da dupla energia de radiação é embasado nas distintas atenuações do osso e do tecido mole, sendo maior a discrepância de absorção no feixe de baixa energia. Para a determinação do BMC e do BMD, é realizada uma equação de transmissão para cada feixe de energia.
Absormetria por dupla energia de raios-X (DXA, Dual X-Ray Absorptiometry)
Apesar das melhorias que a tecnologia DPA apresentou em relação à SPA, ainda existiam pontos a serem aperfeiçoados. Um deles era o tempo de varredura para exames de quadril e coluna, que levavam de 20 a 40 minutos e ainda não apresentavam qualidade de imagem ideal. Ademais, com o tempo de decaimento da fonte, correções eram necessárias, além da troca da fonte anualmente.
A tecnologia DXA foi adotada em 1987. A substituição das fontes radioativas por tubos de radiação X tornou possível fazer varreduras mais rápidas, em razão do alto fluxo de produção de fótons. Além disso, a precisão e a resolução ficavam bem melhores, o que foi substancial para a substituição completa da DPA pela DXA.
| DPA | DXA |
|---|---|
| Fonte: Gd-153 | Fonte: tubo de radiação X |
| Decaimento radiativo (correções e troca anual) | Sem necessidade de troca anual |
| Longo tempo de varredura | Curto tempo de varredura |
| Baixa qualidade | Alta qualidade |
A fim de alcançar as duas energias, para a determinação dos valores de BMD e BMC, os equipamentos DXA usam a técnica de chaveamento de energia ou filtragem do feixe com filtro de terras raras.
Chaveamento de energia: a aceleração dos fótons varia entre dois valores, normalmente 70 kVp e 140 kVp. Ou seja, a energia máxima do feixe varia entre uma e outra. O feixe de radiação é formado por fótons de variadas energias - a energia máxima é igual ao potencial aplicado no tubo. Como um feixe é polienergético, são necessárias correções automáticas realizadas pelo próprio sistema.
Filtragem do feixe com filtro de terras raras: o feixe emitido pelo tubo passa por um filtro de terras raras com atenuação de energias específicas (filtro k-edge). Esse filtro consegue dividir o espectro em duas porções - uma de alta energia e outra de baixa. Neste caso, como na DPA com fonte de Gd-153, as energias são emitidas ao mesmo tempo, diferentemente do chaveamento. Isso permite uma adequação da tecnologia DPA para a DXA, com alguns poucos ajustes nos detectores e no software de estudo.
Saiba mais
A importância da precisão na DO
O desempenho ideal do método de densitometria óssea é o conjunto aplicado da sensibilidade diagnóstica, acurácia e precisão. A sensibilidade diagnóstica é a habilidade de o sistema fazer a separação entre indivíduos normais e osteoporóticos, relacionando os valores de perda óssea com a idade e/ou a patologia.
A acurácia é a capacidade de o sistema aferir o mesmo conteúdo de osso mineral com um detector completamente independente e sem vício de uso. A precisão é a garantia do resultado dado pelo instrumento ser reproduzido diversas vezes com um mesmo objeto. Ela é de suma importância, pois, na menor alteração estatística encontrada, o próprio sistema acusa o erro.
Para alcançar altos padrões de resolução, o ideal é que a reprodutibilidade do exame seja a mesma e que os testes de controle da qualidade estejam em dia.
Proteção radiológica aplicada à densitometria óssea
No que se refere à prática da densitometria, as principais medidas são:
Controle da qualidade: a verificação dos equipamentos, respeitando o tempo determinado pelo fabricante, garante a reprodutibilidade da qualidade nos exames diários. Para os equipamentos DXA, é importante assegurar que a quilovoltagem e a miliamperagem não estejam sofrendo variações e que o controle de tempo esteja no automático.
Distanciamento da fonte emissora: o profissional deve manter-se a uma distância apropriada da fonte emissora, observando a tela do computador onde as imagens são formadas. A dose entregue ao paciente é variável de um equipamento para outro, principalmente nos sistemas de colimação do feixe, pencil bean e fan bean. A dose calculada no sistema fan bean é quase dez vezes maior quando comparada com o pencil bean. No caso da dose para o profissional, é estimado que, em uma escala de dois pacientes no pencil bean e quatro no fan bean no período de uma hora, ele estaria exposto a uma taxa de 0,12 mSv/h.
IMPORTÂNCIA DO EXAME
Assista ao vídeo a seguir em que o especialista aborda a importância do exame e fala sobre a fisiopatologia da osteoporose, falando, inclusive, dos fatores que agravam (etilismo, tabagismo etc.).
Verificando o aprendizado
ATENÇÃO!
Para desbloquear o próximo módulo, é necessário que você responda corretamente a uma das seguintes questões:
O conteúdo ainda não acabou.
Clique aqui e retorne para saber como desbloquear.
MÓDULO 2
Reconhecer a osteoporose e conhecer os posicionamentos para a realização do exame de densitometria óssea
TECIDO ÓSSEO
O osso é um composto que está em constante renovação. O tecido ósseo apresenta um conjunto de células especializadas, como:
Veja o significado de cada um deles:
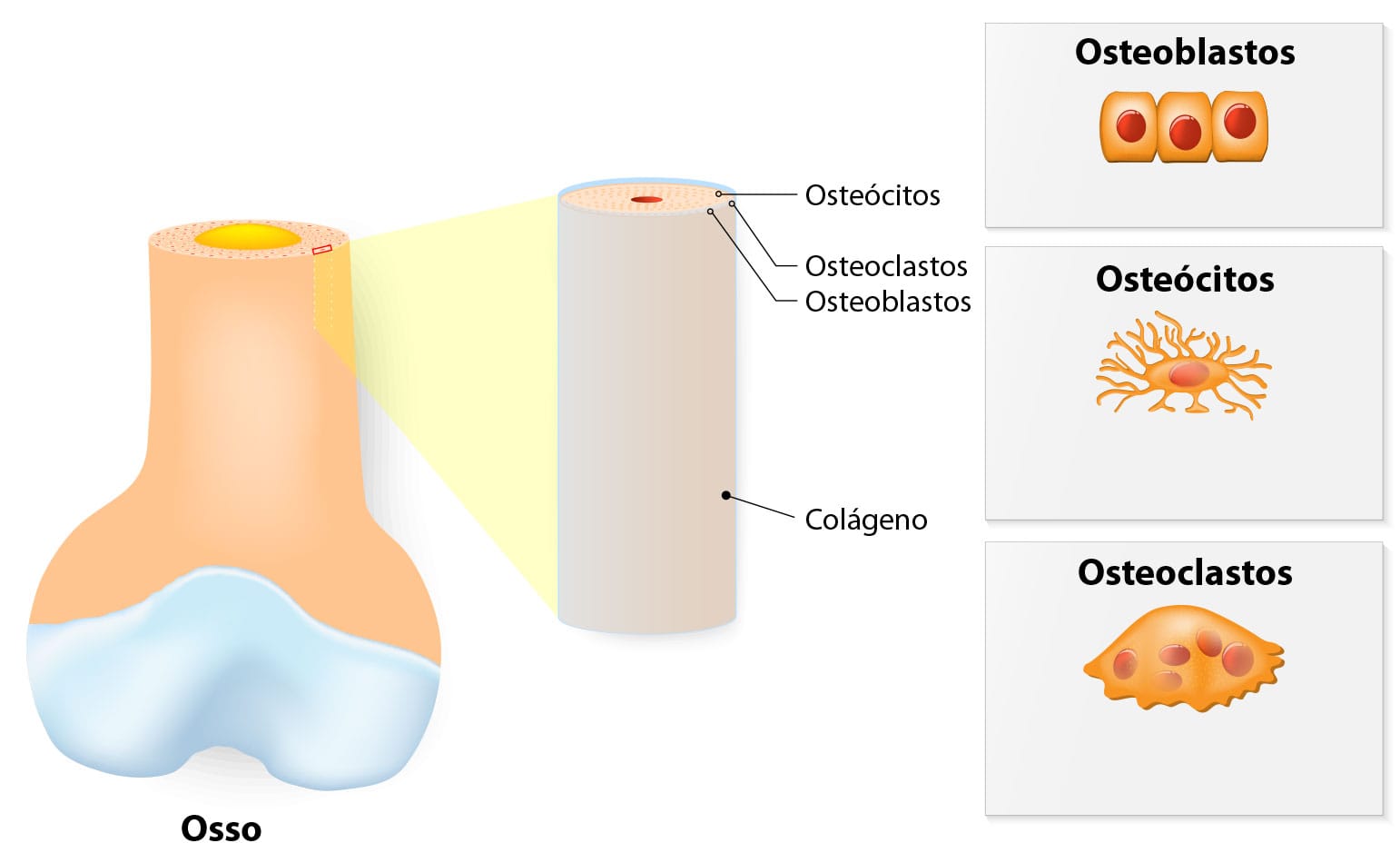
São células alongadas que atuam na produção da matriz óssea, responsáveis pela síntese de proteínas não colágenas, como a osteonectina (facilita a deposição de cálcio) e a osteocalcina (atua no processo de mineralização óssea). Durante a síntese da matriz óssea, quando o osteoblasto é depositado, ele se torna um osteócito.
São achatados e abundantes no tecido. Encontrados no interior da matriz, mais precisamente nas lacunas como parte dos canalículos, responsáveis por permitir a troca de nutrientes.
São grandes e possuem diversos núcleos ramificados e móveis. São responsáveis pela reabsorção óssea - essa função é realizada pelas enzimas proteicas.
Durante a fase de vida mais jovem, a absorção óssea é menor que o processo de construção. O ganho de massa óssea é progressivo desde a infância, intensifica-se na adolescência até alcançar a maturidade. A absorção de massa óssea ocorre desde o nascimento até os 20 anos, aproximadamente, alcançando o ponto máximo de maturidade do esqueleto.
Posteriormente, o organismo alcança seu pico de massa óssea, tornando o processo de reabsorção maior que o de formação e reduzindo paulatinamente a massa óssea no decorrer da idade. Essa perda acontece em ambos os sexos e em todas as raças, aproximadamente entre 0,5 e 1% de perda por ano, afetando quase todos os ossos.
Atenção
Embora a perda de massa óssea seja natural, existem fatores que a intensificam. Essa perda diverge para cada indivíduo de acordo com peso corporal, quantidade de cálcio e vitamina D, etilismo, tabagismo, dieta, nível de atividade física, doenças e uso prolongado de medicamentos.
O valor médio de massa óssea em mulheres é menor do que em homens em qualquer idade, porém essa desproporção se acentua com o decorrer dos anos, já que a taxa de perda óssea é aguçada no período do pós-menopausa. No decorrer de toda a vida, a perda de massa óssea acontece na proporção de cerca de 40% nas mulheres e 25% nos homens; esse processo resulta na condição chamada osteoporose.
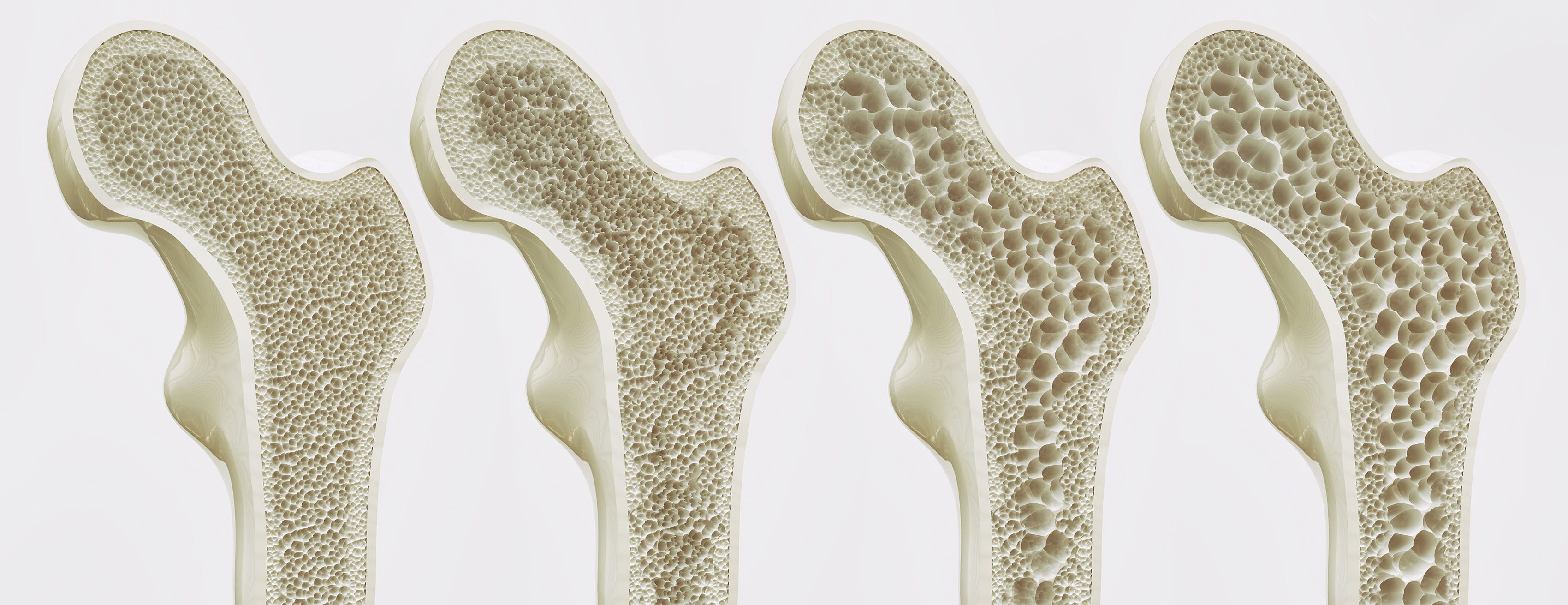
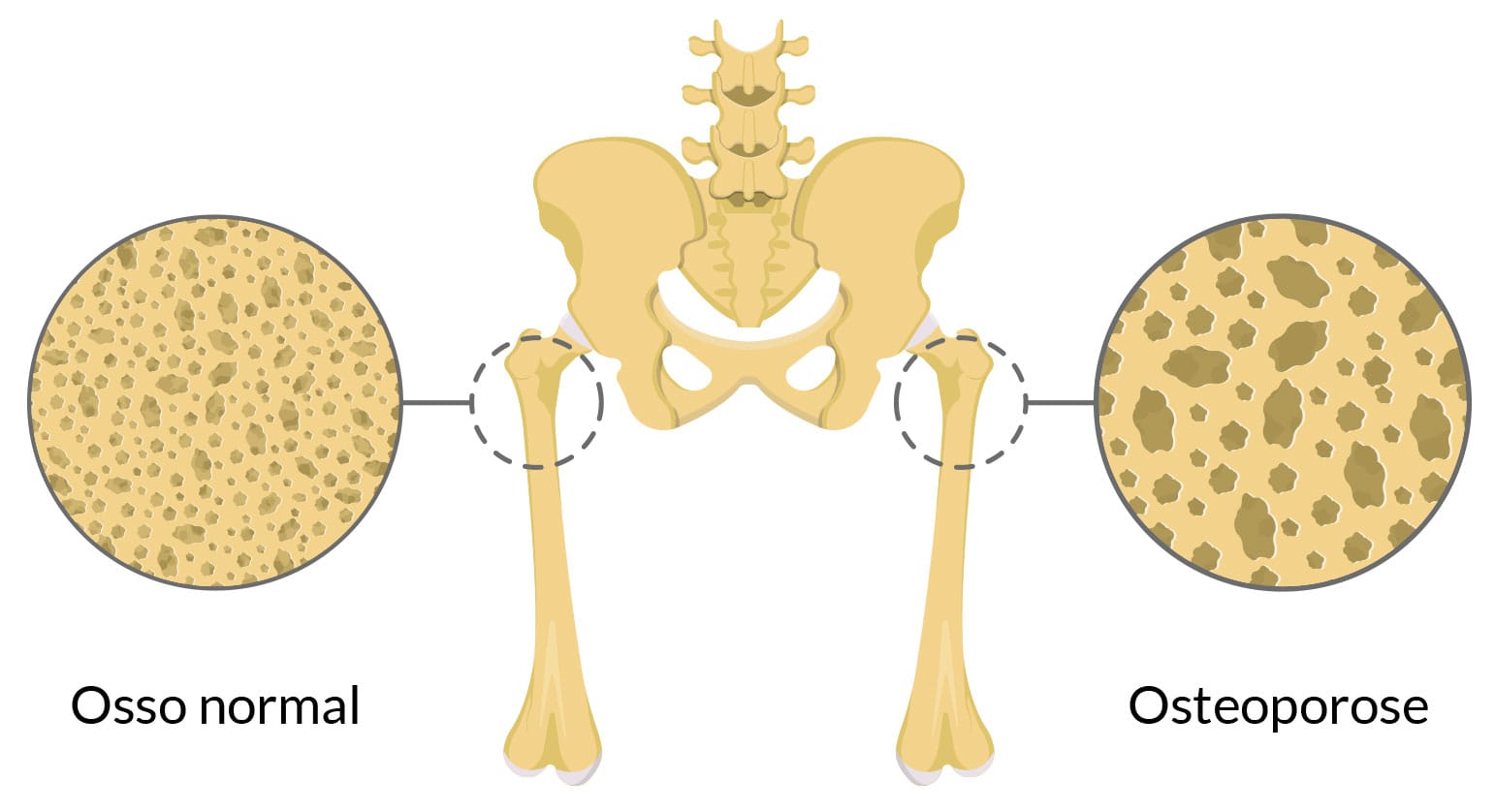
Osteoporose significa "osso poroso", ou seja, as trabéculas ósseas se tornam menos rígidas e mais finas, deixando os ossos enfraquecidos e mais suscetíveis ao acometimento de fraturas, normalmente no quadril, na coluna vertebral e no punho. No entanto, esse processo de perda óssea passa pela ação da remodelagem óssea explicada pela Lei de Wolff:
Cada osso possui forma e função específicas mas se houver alteração na forma/função, pode gerar mudanças definitivas na configuração interna e externa do osso.
A remodelagem óssea é responsável por atender a questão mecânica do esqueleto, tornando eficiente determinada ação com uma quantidade mínima de tecido ósseo. Dessa maneira, evita-se sobrecarga de peso do esqueleto, permitindo melhor mobilidade, não desencadeando fraturas. Na conclusão do processo, obtém-se a osteogênese, que tem como objetivo a substituição do osso reabsorvido. Para isso, são criados ossos estruturais que serão mantidos em união por tecido conjuntivo; essa ação é desenvolvida pelas células osteoclastas e osteoblastas.
OSTEOPOROSE
O esqueleto humano é, majoritariamente, formado por osso cortical e por uma pequena quantidade de osso trabecular. Na osteoporose, o osso cortical, que é mais firme, torna-se fino, frágil e poroso. O osso trabecular, que já é fino, afina-se ainda mais, podendo até deixar de existir. Essas mudanças nas características ósseas não alteram o volume anatômico do indivíduo, no entanto, os espaços que surgem nos ossos são preenchidos por gordura.
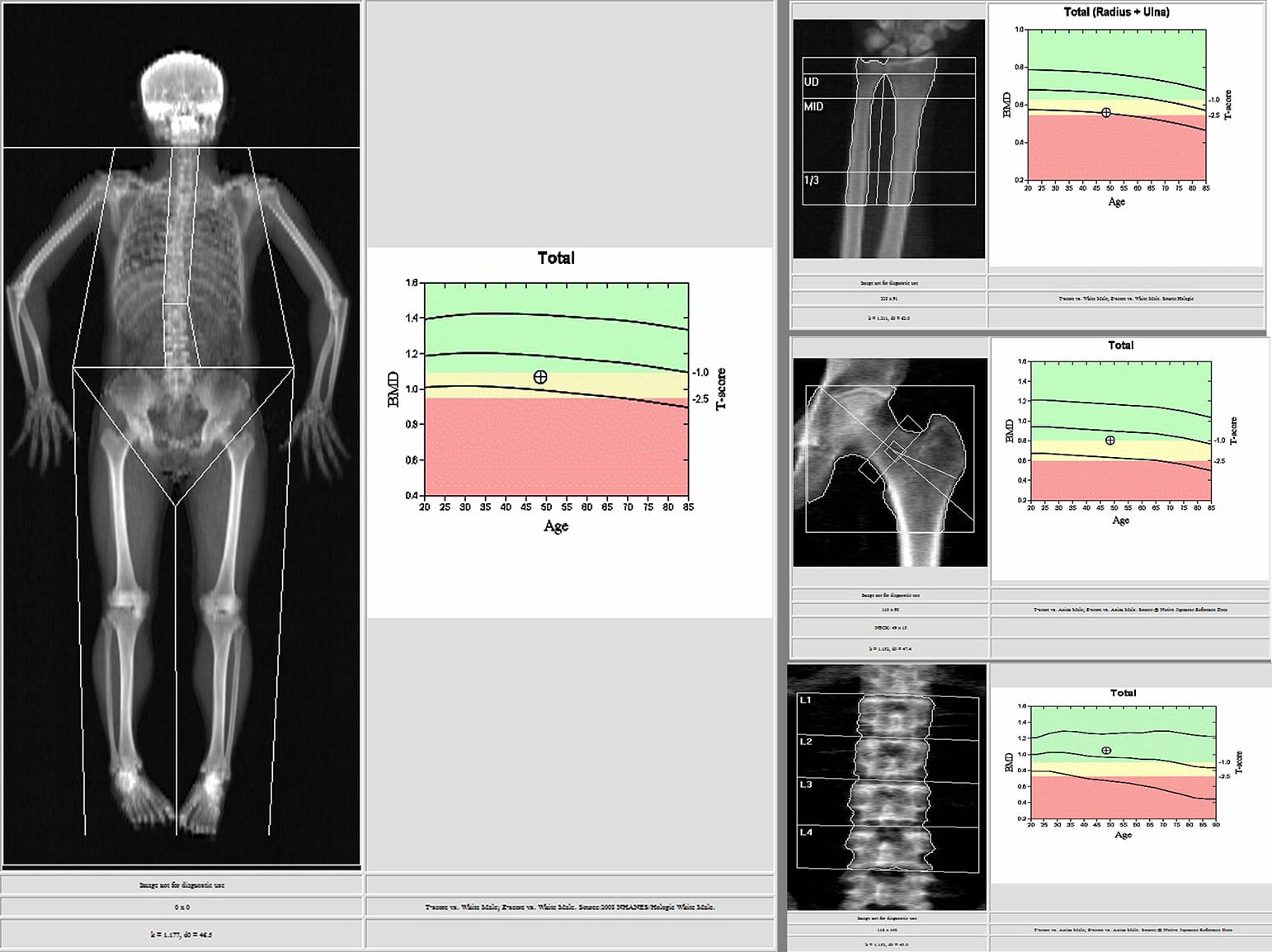
Existe uma relação direta entre a força do osso, a massa e a densidade óssea. Essa relação permite o diagnóstico da osteoporose com a determinação do risco de ocorrer fraturas. De acordo com a Organização Mundial de Saúde (OMS), a mensuração da densidade óssea da coluna lombar em AP, do fêmur proximal, do colo femoral ou fêmur total e do antebraço é eficaz na comprovação da osteoporose.
É uma patologia sistêmica, consequência da redução dos níveis de massa óssea e da deterioração do tecido ósseo, deixando o indivíduo mais vulnerável a quedas e fraturas. A osteoporose pode ser:
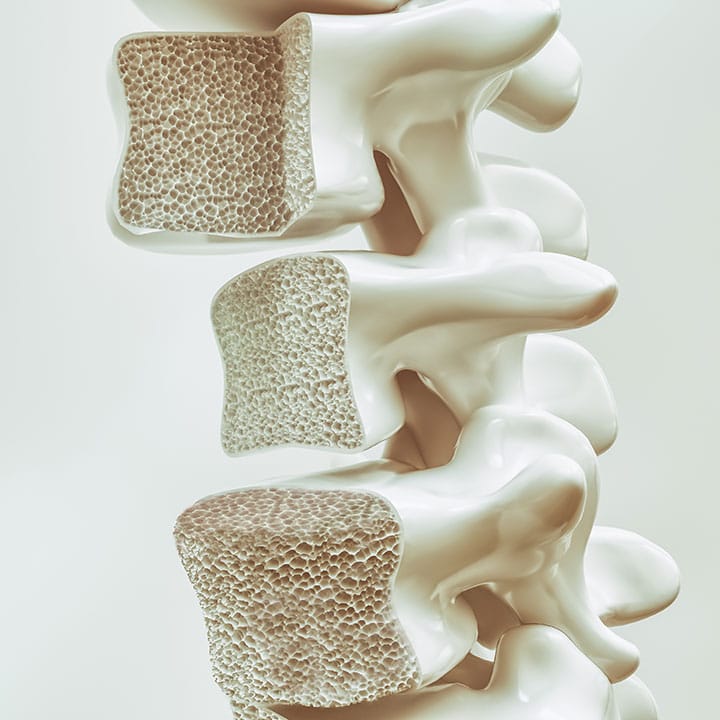
A osteoporose primária do tipo I acomete mulheres que entraram recentemente na fase de menopausa, por isso também denominada de "tipo pós-menopausa". É reconhecida por apresentar queda de massa óssea bem acentuada e rápida em virtude das mudanças hormonais. Os ossos mais atingidos são os trabeculares, especialmente as vértebras e a região distal do rádio. A osteoporose primária do tipo II é pertinente ao envelhecimento e por isso é chamada de "tipo senil". É resultado da deficiência crônica de cálcio e de formação óssea, além do aumento da ação do paratormônio.
Na osteoporose secundária, o desencadeamento não é consequência da ação natural do organismo. Pode advir de algum processo inflamatório, variação endócrina, uso indiscriminado de drogas e álcool ou excesso de vitamina A. O consumo prolongado de corticoides também contribui para a osteoporose secundária, pois eles impedem a absorção de cálcio pelas paredes do intestino e intensifica o funcionamento renal. Em outras palavras, os corticoides coíbem a ação osteoblástica e aumenta a osteoclástica.
O valor preditivo mais exato de uma possível fratura se dá quando é feita a medição da própria região, ou seja, a melhor avaliação do risco de fratura na coluna é feita na própria coluna, por exemplo. Para o acompanhamento de um tratamento, sugere-se que sejam feitas imagens das regiões centrais.
Paratormônio
Estimulador das atividades das células osteoclastas e osteoblastas
Desde 1994, a OMS estabelece uma padronização de valores para o índice de T-score, considerando-o como critério importante no diagnóstico da osteoporose:
√ T-score até -1: Normal
√ T-score entre -1,1 e -2,5: Osteopenia
√ T-score menor -2,5: Osteoporose
√ T-score menor 2,5 com fratura: Osteoporose definida
Este padrão foi determinado para mulheres no período de pós-menopausa, não havendo unificação na ideia de uso desses valores para indivíduos jovens, homens e para casos de osteoporose secundária.
Osteoporose secundária
Osteoporose como consequência de outra doença ou relacionada ao uso de algum medicamento
PROTOCOLOS DE POSICIONAMENTO PARA A DENSITOMETRIA ÓSSEA
Para a quantificação da Densidade Mineral Óssea (DMO), são escolhidas regiões específicas do corpo que sofrem com mais frequência a redução de massa óssea. São elas:
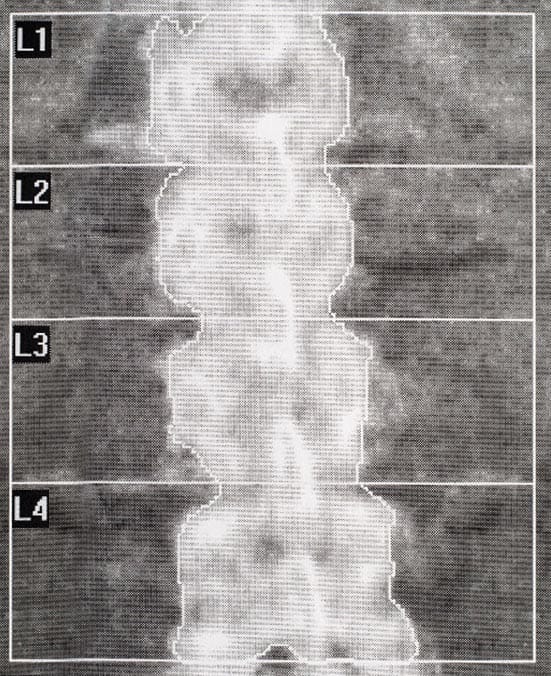
Coluna vertebral região lombar (L1-L4)
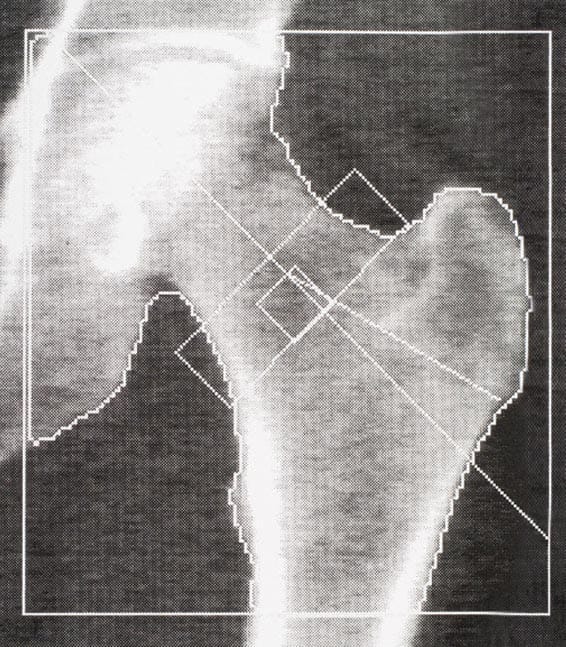
Quadril com fêmur proximal total ou colo femoral
Em alguns raros casos, as imagens são feitas em outras regiões, como no antebraço. Isso acontece quando não há possibilidade de medição da coluna ou do quadril - em pacientes obesos ou com hiperparatiroidismo, por exemplo. Na situação de crianças ou adolescentes, o estudo é feito em todo o corpo, para análise da composição corporal completa.
Hiperparatiroidismo
Patologia caracterizada pelo funcionamento exagerado das glândulas paratireoides.
Agora vamos detalhar os protocolos de posicionamento para a densitometria óssea da coluna lombar em AP, do quadril - fêmur proximal, do antebraço e do corpo todo.
Coluna lombar em AP
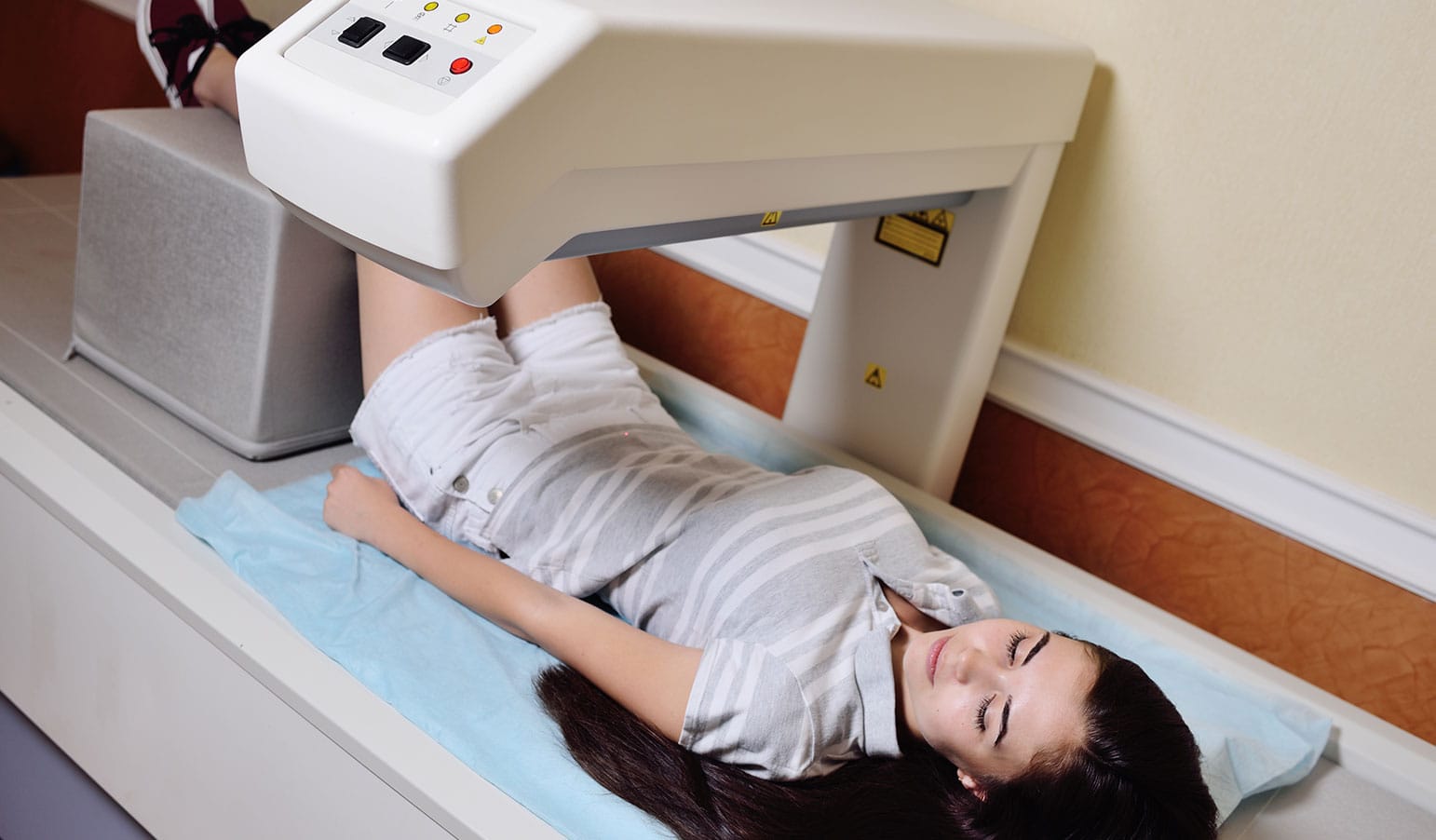
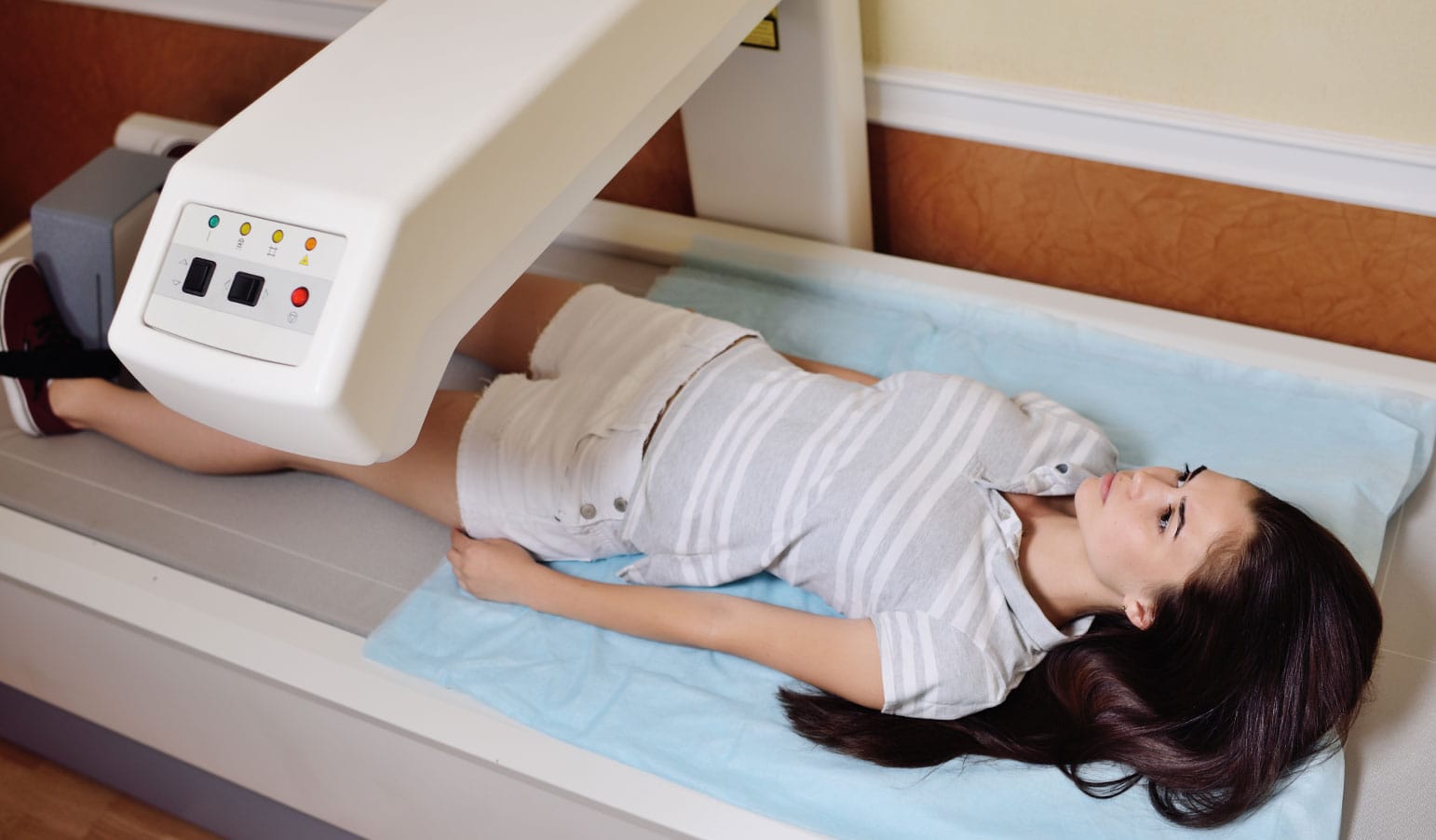
O protocolo de posicionamento da coluna lombar em AP deve seguir o recomendado pelo fabricante do equipamento, pois geralmente os protocolos divergem dependendo do modelo. De modo geral, o paciente deve estar em decúbito dorsal na mesa de exame, com a parte inferior das pernas apoiadas sobre o suporte posicionador do equipamento.
Esse apoio tem a finalidade de reduzir a lordose natural da coluna e permitir o alinhamento perpendicular entre os espaços discais e o feixe de radiação. Com o auxílio do laser, o paciente deve ser posicionado sem rotação para a varredura ser iniciada. Importante ter cuidado com a perfeita posição da coluna no centro da mesa.
Atenção
Em casos de pacientes obesos ou muito magros, com histórico de patologia hepática e com restrição severa na alimentação, é necessário que conste no exame a medida da espessura abdominal.
A região de interesse corresponde às vértebras L2-L4. Portanto, é imprescindível que a varredura cubra uma margem entre 2cm e 5 cm abaixo da crista ilíaca, até a porção acima do processo xifoide do esterno. Na especial situação de inclusão da vértebra L1, a varredura deve seguir até 4cm do processo.
A região de interesse corresponde às vértebras L2-L4. Portanto, é imprescindível que a varredura cubra uma margem entre 2cm e 5 cm abaixo da crista ilíaca, até a porção acima do processo xifoide do esterno. Na especial situação de inclusão da vértebra L1, a varredura deve seguir até 4cm do processo.
Estudos realizados em equipamento DPA e DXA se dão através de energia fotônica da porção posterior para anterior (projeção PA), mesmo com o paciente em decúbito dorsal, já que a fonte emissora está localizada abaixo da mesa.
Atenção
Como a região lombar é a área mais comumente analisada, ela possui mais chances de apresentar imagem mau posicionada. As principais causas são fraturas vertebrais, alterações degenerativas, calcificação na aorta abdominal, litíase renais e biliares, meio de contraste de exame prévio e comprimidos de cálcio. Importante diferenciar a imagem com artefatos de uma imagem mau posicionada.
A principal contraindicação para a realização da análise da coluna lombar é o sobrepeso do paciente, pois o equipamento apresenta limitações para a localização das vértebras e prejudicando a análise.
Quadril - Fêmur proximal
Este é um exame comum, em virtude da alta mortalidade associada às fraturas nessa região anatômica. Para a averiguação da BMD do quadril, é de extrema importância o posicionamento perfeito do paciente e da região a ser analisada. Os protocolos de posicionamento podem sofrer pequenas modificações, variando de acordo com o fabricante do equipamento.
O paciente deve estar descalço e em decúbito dorsal com os membros inferiores estendidos sobre a mesa, devidamente alinhado com o laser central. O pé deve estar fixado ao suporte específico, garantindo a rotação apropriada da perna e permitindo a reprodução idêntica em exames futuros.
A varredura deve incluir toda a cabeça do fêmur, o trocânter maior e descer até, aproximadamente, 1,5cm abaixo do trocânter menor. As porções de análise costumam ser o fêmur completo, colo femoral, trocânter e região intertrocantérica. Com fins de diagnóstico, os mais analisados são o fêmur completo e o colo femoral.
Existem algumas alterações estruturais e possíveis artefatos de imagem que alteram a medição da DMO do fêmur proximal. Por exemplo, pacientes acometidos por osteoartrite na região do quadril apresentam espessamento do córtex e hipertrofia das trabéculas, o que causa uma medida aumentada da região no exame. Outro exemplo de resultado alterado ocorre com pacientes com escoliose acentuada, em que a densidade óssea do lado da convexidade é menor. Neste caso, sugere-se que a análise do fêmur proximal seja feita do mesmo lado.
Atenção
No caso de paciente com prótese cirúrgica ou fratura proximal, a mensuração se torna ineficiente, pois os valores da densidade óssea não são os verdadeiros. Sendo assim, indica-se a medição do fêmur proximal oposto.
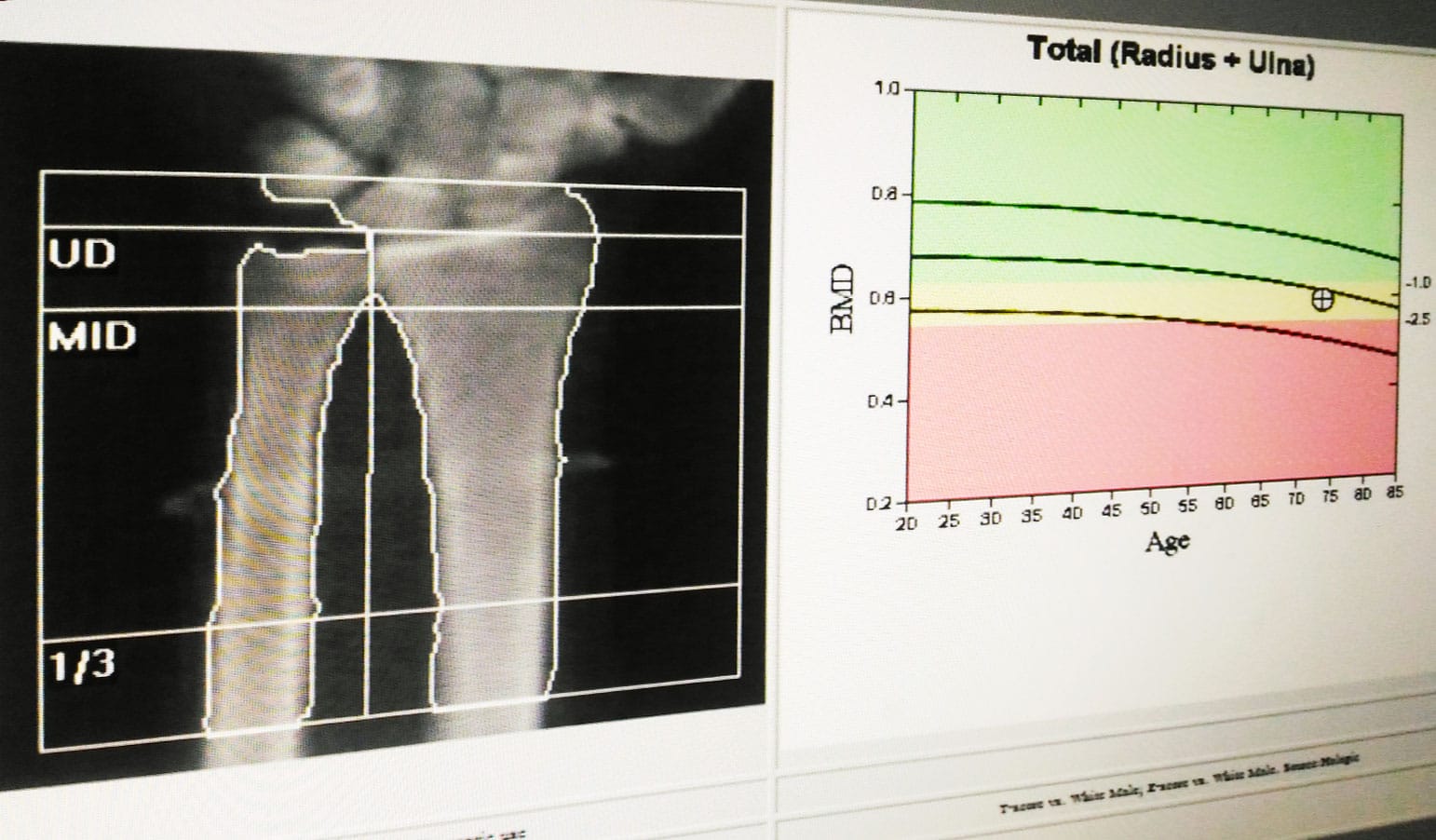
Antebraço
Esta região é objeto de análise apenas em situações em que as áreas habituais, como coluna lombar e quadril, não possam ser mensuradas. Isso se aplica no caso de pacientes com sobrepeso, hiperparatireoidismo, cirurgia recente com ou sem próteses e escoliose muito severa.
Inicialmente, mede-se o tamanho do antebraço e o valor é anotado no software do equipamento, pois esta informação será utilizada no momento da análise dos resultados. Nos equipamentos DXA, o braço é posicionado sobre a mesa, centralizando o laser no ponto médio entre os ossos do antebraço. Alguns equipamentos possuem suportes específicos para evitar a movimentação do braço durante a varredura. O paciente deve permanecer todo o tempo com o punho relaxado e a mão cerrada.
As regiões de interesse mais usuais são a ultradistal (UD), o distal médio (MID) e o terço do raio. Além destas, existem também algumas áreas determinadas por sua relação ao percentual em que estão localizadas no comprimento da ulna, como os sítios 50% e 10%. Há também sítios chamados de 5mm e 8mm, que são os pontos onde as distâncias entre o rádio e a ulna são de 5mm e 8mm. O que difere esses sítios é a quantidade de osso cortical e trabecular encontrada nos referidos pontos.
Atenção
É importante informar se o exame está sendo realizado no lado dominante do indivíduo ou não, pois atividades repetitivas realizadas por somente um dos membros tornam muito diferentes os valores de DMO. Em pacientes saudáveis, a variação da DMO entre os braços é de 6% a 9%.
Corpo todo
O exame de corpo inteiro não é tão comum. É solicitado apenas nos casos de necessidade de mensuração do cálcio para balanceamento ou estudos pediátricos. O paciente deve estar em decúbito dorsal, com todo o corpo sobre a mesa, incluindo os membros superiores, para que tudo seja analisado na varredura. Os pés devem estar rotacionados para dentro, presos por uma fita para evitar movimentação. As mãos podem estar pronadas ou a 90°, a depender do protocolo do fabricante.
A definição das Regiões de Interesse (ROI) é variável de acordo com o fabricante do equipamento. Os valores de BMD e BMC são mensurados para todo o corpo, compreendendo crânio, braços, costelas, coluna lombar e torácica, pelve, abdome, tórax e membros inferiores. A formação do tecido mole é mensurada em valores de gordura e tecido magro.
A formação da imagem é feita através da diferença de atenuação dos fótons de variados níveis energéticos, tanto pelo osso quanto por partes moles, como gordura e músculo. Nas regiões sem a presença de estrutura óssea, essa diferenciação é feita entre a gordura e o tecido muscular pela presença de proteínas e minerais.
OUTRAS TÉCNICAS DE MENSURAÇÃO
Além da densitometria óssea, há outras formas de detectar a baixa densidade do osso, como a absorciometria radiográfica, a ultrassonometria óssea (QUS) e a tomografia computadorizada quantitativa (QCT), porém nenhuma delas oferece a mesma precisão e acurácia.
Esta técnica foi pioneira na tentativa de quantificar a densidade mineral óssea através de uma radiografia plana do esqueleto completo, porém o grau de desmineralização só se torna visível após uma perda de aproximadamente 50% da densidade. As radiografias são ótimas para o diagnóstico de fraturas e para a avaliação dos padrões trabeculares do osso, mas para a determinação do córtex vertebral ela é subjetiva.
Esta técnica mede a distância entre dois pontos e o tempo que a onda sonora demora para atravessá-los. A medição é feita através da relação inversa entre a velocidade do som e o risco de fratura, ou seja, quanto mais rápido, menor o risco de fratura. Apesar de oferecer o benefício de não utilizar radiação ionizante, a necessidade de alguns equipamentos específicos e a pouca exatidão dos resultados tornaram inviável a sua aplicação no diagnóstico da osteoporose.
A maioria dos equipamentos de tomografia computadorizada realizam este exame, mas são necessários o software, os valores padronizados de mineralização e um phanton de referência para a conversão das unidades Hounsfield em valores numéricos para o sistema. Um grande limitador desta técnica é a presença de gordura na medula óssea, que se intensifica com o avançar da idade. Conforme a gordura aumenta, a densidade óssea diminui, reduzindo, consideravelmente, a acurácia do resultado. Novos equipamentos apresentam melhorias nesse quesito, no entanto, a precisão do diagnóstico é bem inferior se comparada à da densitometria.
PARTES DO EQUIPAMENTO
Assista ao vídeo a seguir em que o especialista em clínica especializada mostrará as partes do equipamento e simulará o exame de uma das regiões indicadas.
Verificando o aprendizado
ATENÇÃO!
Para desbloquear o próximo módulo, é necessário que você responda corretamente a uma das seguintes questões:
O conteúdo ainda não acabou.
Clique aqui e retorne para saber como desbloquear.
Conclusão
Considerações Finais
Neste tema, apresentamos os diferentes tipos de equipamentos de densitometria óssea, incluindo apontamentos-chaves para a diferenciação de cada um deles. Também esclarecemos a patologia relacionada à baixa densidade óssea - a osteoporose - e a importância da DM para o diagnóstico.
Por último, abordamos as regiões de aquisição das imagens para a mensuração da densidade mineral óssea (DMO) do paciente, exame que torna possível a detecção de indivíduos com riscos de fraturas.
Podcast
CONQUISTAS
Você atingiu os seguintes objetivos:
Entendeu o funcionamento do equipamento de densitometria óssea e suas distinções.
Reconheceu a osteoporose e conheceu os posicionamentos para a realização do exame de densitometria óssea.