Descrição
Os princípios físicos da hemodinâmica, da dinâmica respiratória e da dinâmica renal.
PROPÓSITO
Compreender as bases da dinâmica dos fluidos, e sua aplicação na hemodinâmica, na dinâmica respiratória e na dinâmica renal.
OBJETIVOS
Módulo 1
Identificar os princípios que regem a hemodinâmica
Módulo 2
Identificar os princípios que regem a dinâmica respiratória
Módulo 3
Identificar os princípios que regem a dinâmica renal
Introdução
Aproximadamente, 70% do peso corporal é composto por água (H2O). Podemos, assim, afirmar que todos os processos fisiológicos que ocorrem em nosso organismo devem estar preparados para acontecer em ambiente aquoso. Dessa forma, a biofísica nos empresta um conhecimento valioso: como os fluidos se comportam durante seu movimento através de canais de passagem – (no caso do sangue, os vasos sanguíneos). É necessário compreender os princípios físicos da hemodinâmica, para entender como o sistema cardiovascular controla variáveis, como fluxo sanguíneo e pressão arterial.
Você sabia
O ar é um fluido, você sabia? Portanto, vários princípios físicos que estudamos para hemodinâmica podem ser aplicados ao fluxo aéreo. Sabemos da importância desse conhecimento para entender como funciona nosso sistema respiratório, desde a mobilização do ar até a troca gasosa.
Há outro caso na qual a dinâmica dos fluidos está muito presente: na dinâmica renal. Os rins são órgãos especializados em filtrar o sangue, retirando as impurezas e o excesso de líquido da corrente sanguínea, eliminando na forma de urina.
MÓDULO 1
Identificar os princípios que regem a hemodinâmica
Princípios físicos da hemodinâmica
Características básicas sobre a circulação sanguínea
A circulação sanguínea tem uma importante função: levar às células do corpo os nutrientes necessários e, em contrapartida, eliminar os produtos do metabolismo. Isso só é possível pela existência de uma bomba especializada (o coração) e uma rede de vasos sanguíneos, que realizam o controle fino do fluxo.
O fluxo sanguíneo é proporcional à necessidade tecidual. Ou seja, quanto mais nutrientes e oxigênio o tecido precisar, maior será o . Esse aumento no é devido basicamente à regulação do débito cardíaco, juntamente com o controle da pressão arterial.
Débito cardíaco
volume de sangue ejetado pelo coração a cada minuto.
O sangue que passa na maior artéria do corpo, a aorta, é transportado a uma velocidade de 33 cm/s e a uma pressão média de 100 mmHg. Nos capilares, a velocidade pode chegar a 0,3 mm/s. A pressão arterial média na circulação pulmonar é de aproximadamente 25 x 8 mmHg (pressões sistólicas e diastólicas, respectivamente).
Saiba mais
O sangue é considerado um fluido não-newtoniano: a sua viscosidade depende da velocidade na qual ele se move. No entanto, consideramos esse efeito de pouca importância para o funcionamento do sistema circulatório (GLASER, 2001).
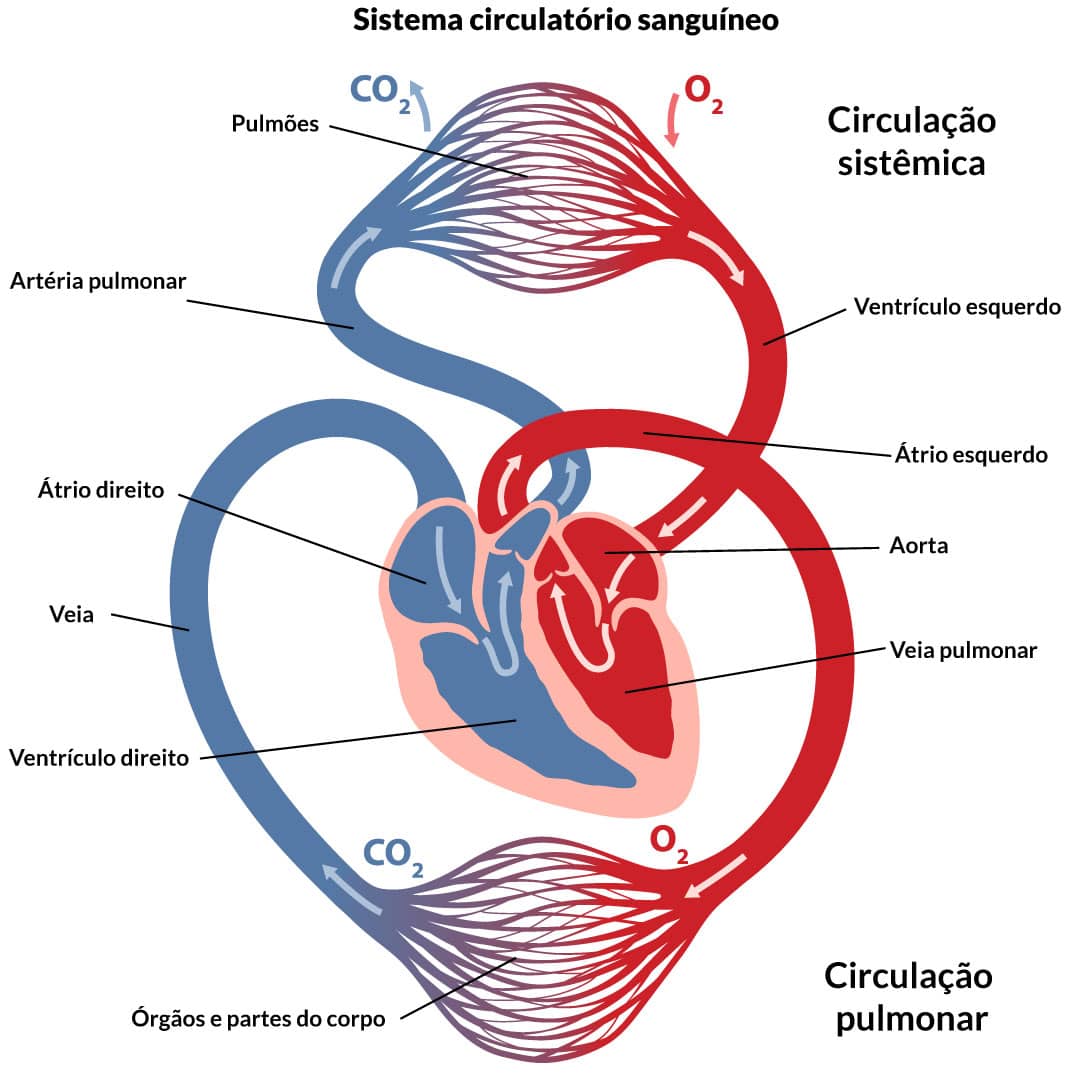
Temos em nosso corpo duas circulações: a sistêmica e a pulmonar.
- Na circulação sistêmica, que corresponde a 84% de todo o sangue corporal, o sangue arterial (rico em oxigênio e pobre em dióxido de carbono, CO2) deixa o coração em direção a todos os tecidos do corpo através das artérias. Levando oxigênio e nutrientes para as células, retorna ao coração pelas veias (na forma de sangue venoso: rico em CO2 e pobre em oxigênio).
- Na circulação pulmonar, o sangue venoso parte em direção aos pulmões, local onde ocorrerão as trocas gasosas (hematose).
As artérias são vasos sanguíneos que carreiam sangue em alta pressão e velocidade. Dessa forma, possuem fortes paredes vasculares. Elas se ramificam, formando as arteríolas, pequenos condutos que levam sangue aos capilares sanguíneos. Os capilares, por sua vez, são uma rede de finos canais com poros em suas paredes, para que ocorra a troca de líquidos, nutrientes, eletrólitos e outras moléculas.
As veias, por sua vez, têm a função de coletar sangue dos tecidos e levá-lo de volta ao coração. As vênulas são os pequenos condutos que transportam o sangue venoso dos capilares até as veias maiores. Outra função do sistema venoso é o armazenamento de sangue – 64% do sangue da circulação sistêmica (HALL, 2017).
| Segundo Hall (2017), são três os princípios básicos da circulação: | |
|---|---|
|
1. |
A velocidade do é diretamente proporcional às necessidades teciduais, ou seja, quanto mais nutrientes e oxigênio as células precisarem, maior será o pelos capilares. |
|
2. |
A soma de todos os fluxos sanguíneos teciduais do corpo controla o débito cardíaco. |
|
3. |
Geralmente, não há relação entre o controle da pressão arterial com o local ou com o débito cardíaco. |
Alguns aspectos essenciais da dinâmica do sangue
Um fluido é qualquer substância que se deforma de maneira contínua quando recebe uma força tangencial. Deste modo, podemos dizer que, ao ser colocado em um recipiente, adquire a forma do mesmo. Os fluidos podem ser líquidos ou gasosos.
Cada tipo de fluido possui uma densidade (d), ou massa específica. Ela pode ser calculada usando a relação:
Onde: é a massa do fluido, e o volume.
Outra grandeza importante é a pressão , que é dada por:
Onde: é a força exercida sobre a superfície, com área .
Comentário
Ou seja, quanto maior a área na qual uma força é exercida, menor a pressão (geralmente, dada em Pascal – Pa).
A pressão sanguínea é medida, geralmente, em mmHg, e pode ser definida como a força que o sangue exerce contra a parede dos vasos. Quando medimos a pressão arterial com o uso do esfigmomanômetro, medimos a pressão sistólica (na contração do coração) e a pressão diastólica (no relaxamento do coração).
O fluxo de um fluido , que é a quantidade de sangue que passa por um determinado ponto durante um período de tempo, pode ser dado pela Lei de Ohm:
Onde: é a diferença de pressão entre dois pontos do vaso e é a resistência dos vasos ao fluxo, devido ao atrito do sangue com as paredes internas.
Comentário
Repare que, quanto maior a diferença de pressão entre as duas extremidades do vaso, maior o fluxo sanguíneo. Em outras palavras, só haverá fluxo sanguíneo se houver diferença de pressão. Por outro lado, quanto maior a resistência (que está no denominador da fração), menor o fluxo.
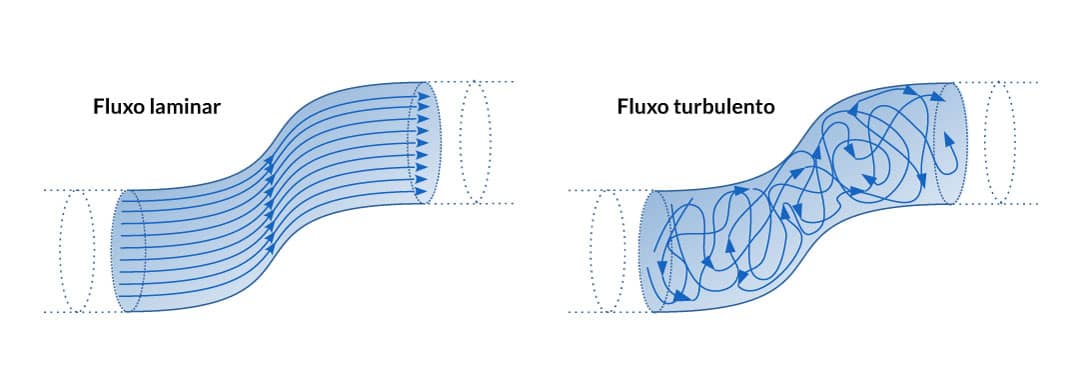
O fluxo total de sangue no adulto é cerca de 5.000 ml/min (HALL, 2017) e pode se movimentar na forma de dois tipos: o laminar e o turbulento.
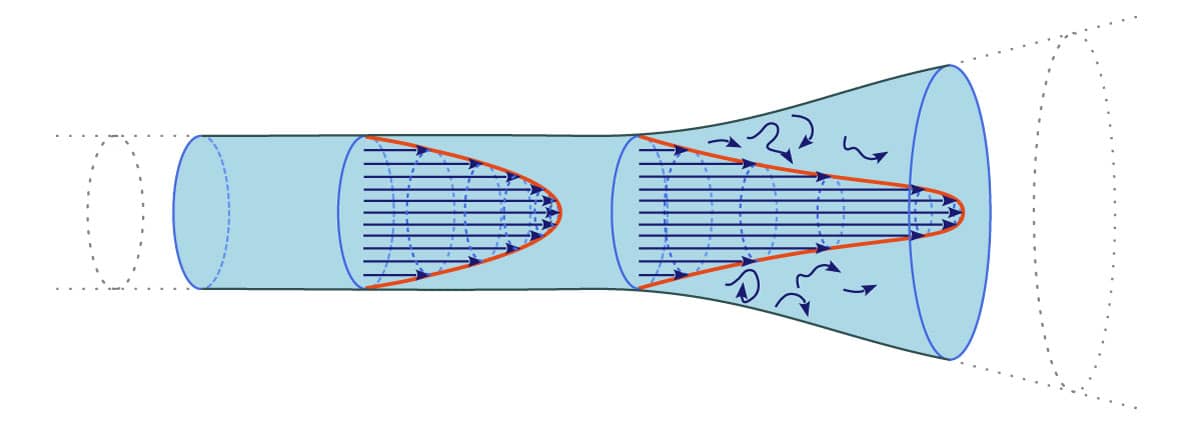
No fluxo laminar, o sangue se movimenta em camadas equidistantes de fluido. As camadas mais centrais do fluxo se movimentam com maior velocidade em relação às camadas mais próximas à parede. Isso causa o que chamamos de perfil parabólico de velocidade (DILLON, 2012).
Já no fluxo turbulento, temos sangue se movimentando em várias direções no interior do vaso.
O grau de turbulência do sangue pode ser medido pelo número de Reynolds (Re). Esse número é dado pela expressão:
Onde: é a velocidade do fluxo (cm/s), é o diâmetro do vaso (cm), é a densidade e é a viscosidade (dada em poise)
Comentário
Em grandes vasos, geralmente, temos um mais elevado. Quanto maior a turbulência, maior será . Usamos o termo “resistência” para o fluxo sanguíneo ao grau de impedimento da passagem do sangue pelos vasos.
Usamos o termo “resistência” para o fluxo sanguíneo ao grau de impedimento da passagem do sangue pelos vasos. Considerando que o fluxo de sangue bombeado pelo coração vale 100 ml/s e que a diferença de pressão entre as artérias e veias da circulação sistêmica é de 100 mmHg, podemos usar a Lei de Ohm (descrita anteriormente) para calcular a resistência periférica total, que será de 1 unidade de resistência periférica (URP). Na circulação pulmonar, a resistência vale 0,14 URP.
Se soubermos quanto vale a resistência, podemos calcular a condutância do sangue nos vasos, que será:
A condutância do sangue nos vasos pode aumentar de forma direta, com o aumento no calibre do vaso à quarta potência do diâmetro. Essa relação pode ser observada na Lei de Poiseuille, que é dada pela equação (DILLON, 2012):
Onde: é o raio do vaso sanguíneo.
Comentário
Note que o fluxo sanguíneo pode ser aumentado, se também aumentarmos a diferença de pressão e o raio do vaso (vasodilatação). Já, se aumentarmos a viscosidade sanguínea , ou o comprimento do vaso , o fluxo diminui (denominador da fração). Repare também que qualquer aumento no raio do vaso pode aumentar bastante o fluxo de sangue (o raio está elevado à quarta potência).
Quando observamos as artérias, arteríolas, veias etc., identificamos uma organização em série desses vasos. Portanto, a resistência total ao fluxo pode ser calculada pela soma das resistências de cada vaso:
Ao mesmo tempo, podemos também identificar locais onde os vasos se ramificam, formando circuitos paralelos de irrigação. Dessa forma, podemos calcular a resistência total da seguinte maneira:
Você sabia
A viscosidade sanguínea é três vezes a viscosidade da água, aproximadamente. Isso porque o sangue possui, além de água, as células sanguíneas. Nos homens adultos, o hematócrito (quantidade de hemácias ou glóbulos vermelhos) é de 42%, ao passo que, nas mulheres, é de 38%.
Aspectos essenciais da dinâmica do sangue
A distensibilidade vascular
Graças à capacidade de distensibilidade dos vasos sanguíneos, o sistema circulatório pode “acomodar” as variações de pressão, assim como, funcionar como um reservatório de sangue para o corpo.
Podemos expressar a distensibilidade vascular usando a expressão:
Onde: é o aumento de volume, é o aumento de pressão e é o volume inicial do fluido.
Comentário
Essa equação sugere que, se tivermos um aumento no volume maior do que o aumento da pressão no vaso, isso significa uma alta distensibilidade vascular. Segundo Hall (2017), as veias são cerca de oito vezes mais distensíveis do que as artérias, pois estas possuem uma camada muscular mais espessa – são mais “fortes”.
Graças à distensibilidade vascular, uma onda de sangue chega às artérias após cada batimento cardíaco. A essas ondas damos o nome de pulsações da pressão arterial. A pressão de pulso pode ser calculada usando a expressão:
Onde: é a pressão arterial sistólica (se relacionando com o débito sistólico) e é a pressão arterial diastólica (se relacionando com a complacência arterial)
Resumindo
Dessa forma, podemos dizer que:
Outro termo que usamos, complacência vascular, refere-se à quantidade de sangue que pode ser armazenada em determinada região da circulação para cada mmHg de aumento da pressão. Pode ser dada pela equação:
Se fizermos uma substituição simples dessa última equação com a penúltima, verificaremos que:
Temos uma relação entre a complacência e a velocidade de transmissão do fluxo sanguíneo. Quanto maior a complacência do vaso, menor tende a ser a velocidade. Alguns valores de velocidades de transmissão podem ser vistos na tabela a seguir (HALL, 2017):
| Local | Velocidade de transmissão (m/s) |
|---|---|
|
Artéria aorta |
3 a 5 |
|
Grandes ramos arteriais |
7 a 10 |
|
Pequenas artérias |
15 a 35 |
O controle do fluxo sanguíneo pode ser feito através da estimulação nervosa dos vasos. A musculatura lisa vascular pode ter seu tônus aumentado com uma estimulação simpática, o que aumenta a pressão no interior dos vasos. Uma inibição simpática terá efeito contrário, ou seja, a redução da pressão.
Quando o volume de um vaso aumenta, a pressão também sofre um aumento, no entanto, ocorre um estiramento tardio do músculo liso que circunda a parede vascular, permitindo o retorno da pressão ao nível normal. Chamamos esse fenômeno de complacência tardia ou “estresse-relaxamento”. Por exemplo, isso ocorre após uma transfusão de sangue.
As veias
As veias têm basicamente duas funções:
- Levar o sangue que foi bombeado para fora do coração de volta para ele (retorno venoso).
- Atuar como um reservatório de sangue do corpo.
A pressão atrial direita será influenciada pela capacidade do coração em bombear o sangue para a circulação pulmonar, assim como pelo fluxo do sangue das veias periféricas até o átrio direito.
| Alguns fatores podem aumentar o retorno venoso: |
|---|
|
O aumento do volume sanguíneo. |
|
O aumento no tônus de grandes vasos, reduzindo seus calibres e, consequentemente, aumentando as pressões venosas periféricas. |
|
Vasodilatação das arteríolas, reduzindo a resistência vascular periférica (RVP) e aumentando o fluxo em direção às veias. |
Atividade de reflexão
Você saberia dizer como o sangue consegue retornar ao coração, uma vez que o movimento (na maior parte dos vasos) deverá ser de baixo para cima, ou seja, contra a ação da gravidade?
Além das válvulas, a bomba muscular desempenha papel fundamental no retorno venoso. A contração dos músculos esqueléticos, sobretudo os do membro inferior, exercem pressão externa às veias, provocando um efeito de bombeamento e facilitando o retorno do sangue para o coração. Dessa forma, pacientes acamados por muito tempo podem desenvolver problemas na circulação devido à redução do retorno venoso.
Saiba mais
Aproximadamente, 60% do nosso sangue está contido nas veias. Isso faz delas um importante reservatório sanguíneo. Em momentos de perda acentuada deste fluido, o sistema nervoso simpático desencadeia uma sequência de estímulos para a vasoconstrição venosa, compensando dessa maneira o baixo fluxo de sangue. Além das veias, existem outros reservatórios de sangue pelo corpo, por exemplo, o baço, o fígado, as grandes veias abdominais e o plexo venoso da pele.
A microcirculação e o sistema linfático
É nos capilares sanguíneos que ocorre o transporte de nutrientes e oxigênio para os tecidos. É também lá que ocorre a remoção dos metabólitos da célula, que devem ser excretados.
Antes de alcançar os capilares, o sangue chega pelas arteríolas, com 10 a 15 μm de diâmetros. Estas possuem uma parede muscular espessa.
Ao se ramificarem, dão origem às metarteríolas ou arteríolas terminais.
Ao deixar os capilares, o sangue passa pelas vênulas (com revestimento muscular mais fraco), para então alcançar as veias.
Você sabia
As membranas dos capilares possuem poros, por onde é feita a troca de nutrientes com o meio intersticial e que obedece às leis da difusão.
O meio intersticial é o meio entre as células e contém cerca de 1/6 do volume corporal. Esse meio é composto basicamente por feixes de fibras de colágeno e filamentos de proteoglicanos – estes retêm o líquido intersticial. No sangue, também encontramos líquido na forma de plasma.
Nesses ambientes, o líquido se move de acordo com as chamadas forças de Starling. São elas:
Pressão capilar .
Pressão que força o líquido para fora do vaso sanguíneo, através dos poros da membrana capilar.
Pressão do líquido intersticial .
Pressão que força o líquido para dentro dos capilares.
Pressão coloidosmótica plasmática capilar .
Provoca a osmose do líquido para dentro dos capilares.
Pressão coloidosmótica do líquido intersticial .
Provoca a osmose do líquido para fora dos capilares.
As pressões coloidosmóticas são dadas pela concentração de proteínas no líquido. Com essas quatro forças, podemos estimar a pressão efetiva de filtração :
Resumindo
Ao analisar essa equação, podemos concluir que a terá um valor positivo (o líquido saindo dos capilares em direção ao líquido intersticial) se tivermos uma alta pressão capilar e uma alta pressão coloidosmótica (favorecendo a saída do líquido dos capilares). Do contrário, o líquido tenderá a entrar nos capilares.
A intensidade da filtração nos capilares poderá ser expressa através da equação:
é o coeficiente de filtração capilar, representando o número de capilares e o tamanho e número dos poros em cada capilar.
Atenção
Quanto maior , maior a intensidade de filtração.
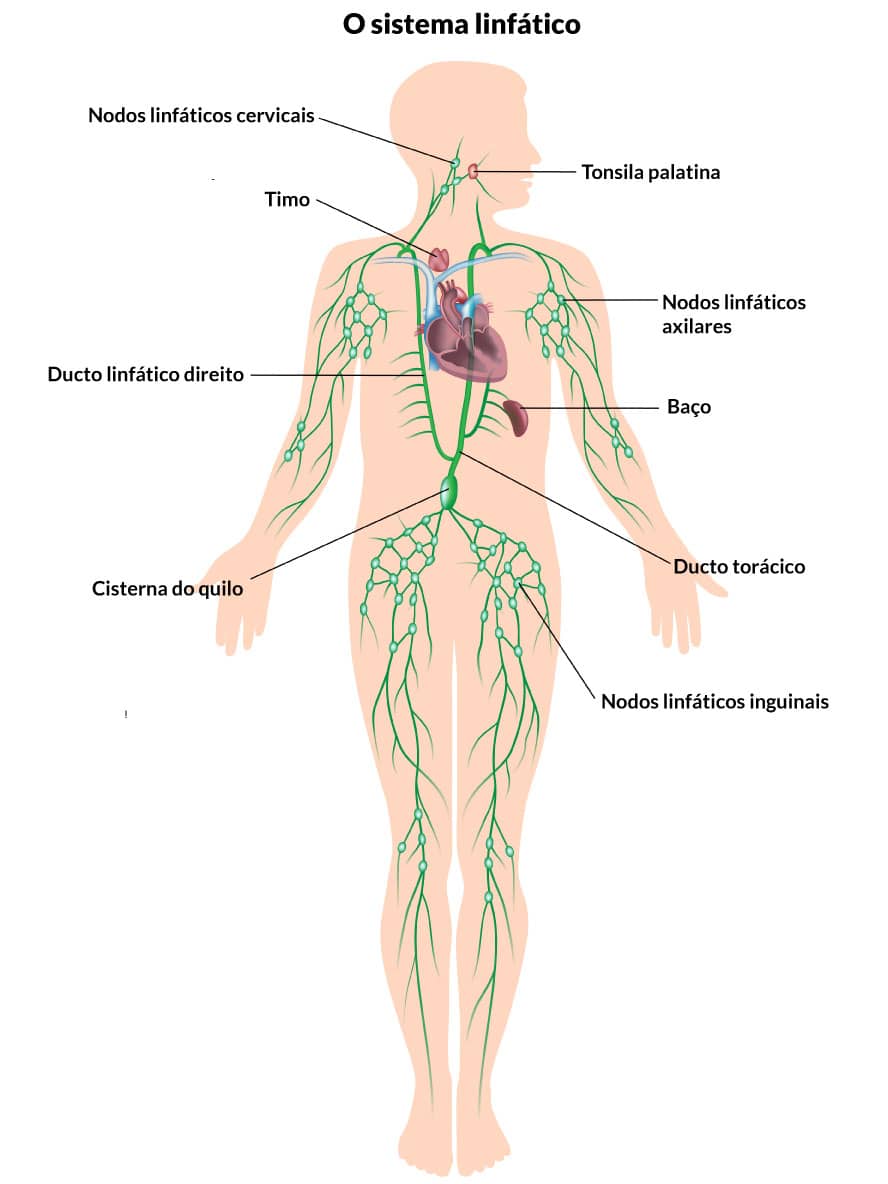
Além desse movimento do líquido entre os capilares e o meio intersticial, existe mais uma via acessória, o sistema linfático. Na verdade, além do excesso de líquido que pode ser eliminado por esse sistema, proteínas e grandes partículas podem ser transportadas, uma vez que não conseguiriam passar pelas paredes dos capilares sanguíneos.
O sistema linfático é basicamente composto por uma rede de capilares e vasos linfáticos, que transportam a linfa, um líquido transparente e alcalino. A linfa é filtrada nos linfonodos à medida que segue seu curso para alcançar a corrente sanguínea. Cerca de 10% de todo líquido corporal trafega na forma de linfa pelo sistema linfático.
Você sabia
Nos vasos linfáticos existem válvulas que garantem o movimento unidirecional da linfa, evitando um movimento retrógrado. Diversos fatores auxiliam o movimento da linfa em direção ao sistema circulatório, como a ação dos músculos esqueléticos e compressão tecidual (inclusive, usadas terapeuticamente) e a pulsação das artérias.
A linfa da parte inferior do corpo escoa para o ducto torácico, que termina na junção da veia jugular interna esquerda com a veia subclávia esquerda. Também nesse ducto escoa a linfa do lado esquerdo da cabeça, braço esquerdo e regiões do tórax. Já a linfa do lado direito da cabeça, pescoço, braço e hemitórax escoa pelo ducto linfático direito, que desemboca na junção da veia subclávia direita e veia jugular interna direita.
O fluxo de linfa pelos vasos linfáticos será determinado pela pressão do líquido intersticial. Ou seja, quanto maior a pressão do líquido no meio intersticial, maior a força que o empurra para os vasos linfáticos.
| Alguns fatores aumentam a pressão intersticial: |
|---|
|
Aumento da pressão capilar sanguínea. |
|
Diminuição da pressão coloidosmótica plasmática capilar. |
|
Aumento da pressão coloidosmótica do líquido intersticial. |
|
Aumento da permeabilidade dos capilares sanguíneos. |
Controle do fluxo sanguíneo tecidual
O controle do fluxo sanguíneo em nível tecidual pode ser feito de forma aguda ou em longo prazo. Esse controle é essencial, uma vez que o fluxo deve ser diretamente proporcional à intensidade do metabolismo. Ou seja, quanto maior o metabolismo do tecido, mais nutrientes e oxigênio as células precisarão.
E por qual mecanismo esses itens são transportados?
Isso mesmo, pelo sangue!
Como formas de controle agudo, podemos citar:
Teoria da vasodilatação
Substâncias vasodilatadoras, como CO2, histamina e adenosina, são produzidas por tecidos que apresentam alta taxa de metabolismo, com diminuição da disponibilidade de nutrientes e O2.
Teoria da falta de O2
Quanto menor a concentração de O2, menor será a capacidade de contração da musculatura lisa dos vasos, portanto, levando a uma vasodilatação e aumentando o fluxo sanguíneo.
Teoria metabólica
No caso de a pressão arterial aumentar e, consequentemente, o fluxo sanguíneo também, o tecido receberá O2 e nutrientes em excesso, fazendo com que substâncias vasodilatadoras que foram liberadas (de acordo com a teoria da vasodilatação) sejam eliminadas dos tecidos. Isso irá causar vasoconstrição.
Teoria miogênica
O estiramento rápido de pequenos vasos sanguíneos causará a contração reflexa do músculo liso vascular.
Em alguns locais, como nos rins, cérebro e pele, o fluxo sanguíneo pode ser controlado por mecanismos especiais.
Em longo prazo, podemos destacar:
Angiogênese
Em tecidos com metabolismo alto durante longos períodos, ocorre a formação de novos vasos sanguíneos.
Circulação colateral
Formação de novos vasos, quando uma artéria ou veia é bloqueada, gerando assim uma via acessória para a passagem do sangue.
Controle da pressão arterial
Basicamente, o controle neural da pressão arterial é realizado pelo sistema nervoso autônomo.
No caso do sistema nervoso autônomo simpático, a estimulação provoca aumento da resistência ao fluxo sanguíneo, diminuindo a velocidade do fluxo (exceto nos capilares sanguíneos). No coração, o sistema simpático aumenta a contratilidade e a frequência cardíaca.
Já o sistema nervoso parassimpático atua através do nervo vago, reduzindo a frequência cardíaca, com uma pequena redução da contratilidade.
Para o controle rápido da , existem mecanismos reflexos através de barorreceptores e quimiorreceptores.
Os barorreceptores
Estão localizados em locais específicos, como nas artérias aorta e carótida interna. Ao sinal de estiramento das paredes vasculares (por um aumento na ), sinais reflexos parassimpáticos são enviados no sentido de reduzir a pressão.
Os quimiorreceptores
Os quimiorreceptores também estão localizados nas artérias aorta e carótida interna, são sensíveis à falta de O2 e ao excesso de CO2 e H+, gerando o mesmo mecanismo reflexo.
Outro mecanismo importante no controle da é o sistema renina-angiotensina. De forma bastante resumida, podemos explicá-lo da seguinte maneira: quando a diminui, os rins liberam renina. Esta, por sua vez, age sobre uma proteína chamada angiotensinogênio, que provoca a liberação da angiotensina I. A angiotensina I faz com que os pulmões liberem angiotensina II, que é um vasoconstritor potente. Dessa forma, tem-se mais um mecanismo de controle da pressão por feedback.
Verificando o aprendizado
ATENÇÃO!
Para desbloquear o próximo módulo, é necessário que você responda corretamente a uma das seguintes questões:
O conteúdo ainda não acabou.
Clique aqui e retorne para saber como desbloquear.
MÓDULO 2
Identificar os princípios que regem a dinâmica respiratória
Princípios físicos da dinâmica respiratória
O sistema respiratório possui a função de captar o oxigênio do ar, levá-lo às células e, por outro lado, capturar o CO2 produzido pelo metabolismo tecidual para eliminá-lo do corpo. Para isso, ele precisa:
O sistema circulatório irá, então, fazer o trabalho de transporte dos gases dos pulmões para os capilares sanguíneos e destes de volta para os pulmões.
Mecânica da ventilação
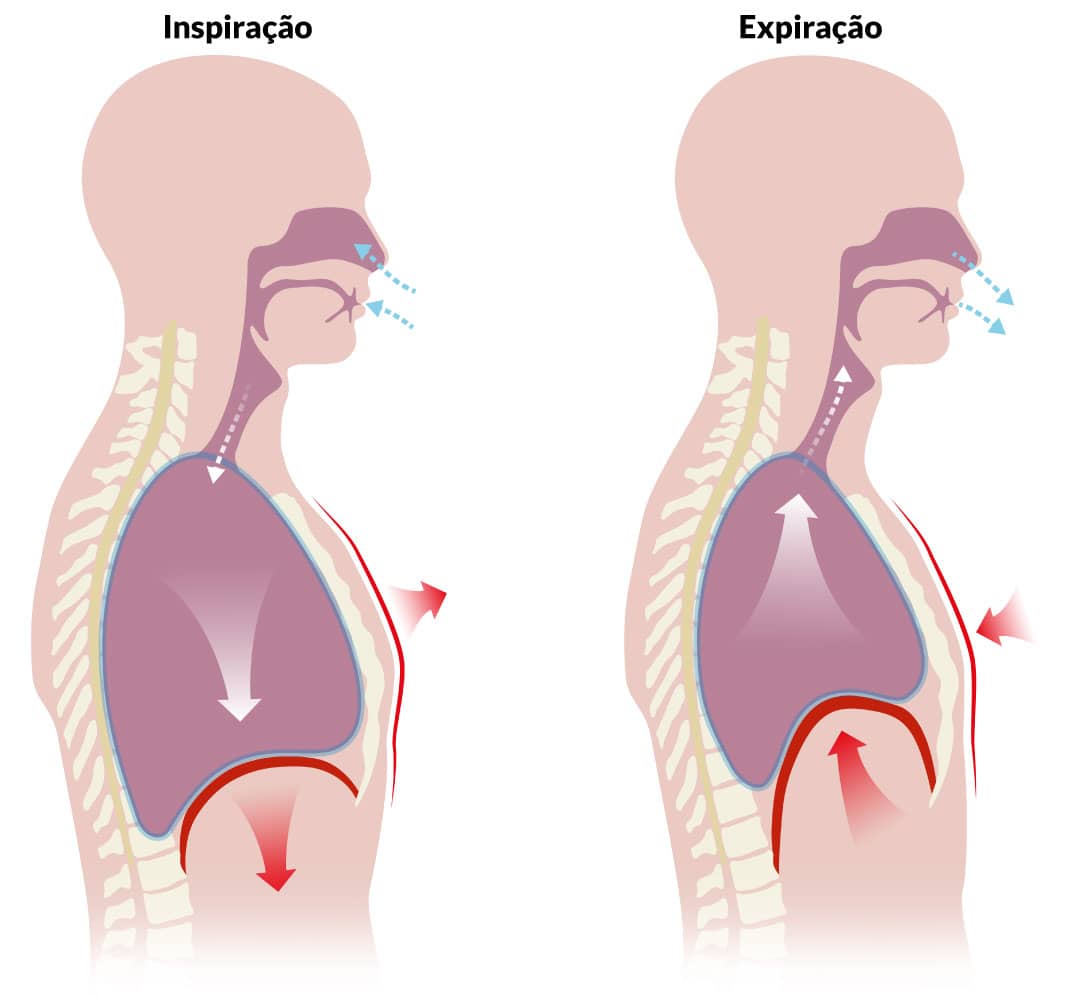
Se não há movimentos na caixa torácica, a pressão alveolar (pressão do ar dentro dos alvéolos pulmonares) é igual a pressão atmosférica .
Relembrando
Como vimos no módulo anterior, para que haja fluxo de um fluido (o ar), precisamos de diferença de pressão. Para que o ar entre nos pulmões (inspiração), devemos aumentar o volume destes.
Atividade de reflexão
Considerando a temperatura do ar constante, ao aumentarmos o volume dos pulmões, a pressão nos alvéolos cairá. E se a pressão dos alvéolos cair, ficará menor do que a pressão atmosférica. Você saberia descrever o resultado disso?
O ar se movimentará do ambiente até os alvéolos. Por outro lado, se quisermos que o ar saia dos alvéolos (expiração), temos que reduzir o volume dos pulmões, fazendo com que a pressão alveolar aumente e ultrapasse a pressão atmosférica.
Comentário
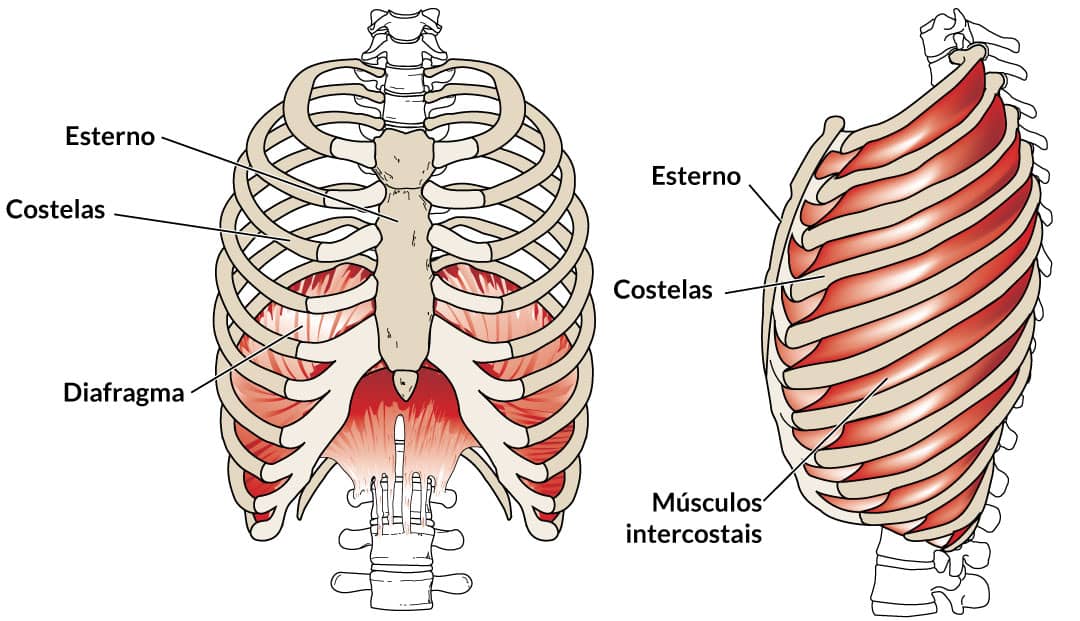
A expansão e contração dos pulmões são realizadas por movimentos do diafragma e pela elevação/depressão das costelas.
Na respiração em repouso, o principal músculo da inspiração é o diafragma. Ao se contrair, ele traciona os pulmões para baixo, aumentando o volume. Na expiração em repouso, o diafragma relaxa e as próprias forças elásticas do parênquima pulmonar permitem que ele reduza de tamanho. Dizemos que a expiração em repouso é feita de forma passiva (sem necessidade de contração muscular).
Em muitos casos, precisamos do movimento das costelas para aumentar ainda mais a ventilação pulmonar na inspiração.
É o caso dos intercostais externos (mais importantes), que elevam as costelas, além de músculos acessórios na inspiração forçada, como os esternocleidomastóideo, serrátil anterior, peitoral menor e escalenos.
Nem sempre a força elástica dos pulmões é suficiente para que a expiração ocorra em uma taxa adequada. Dessa maneira, músculos expiratórios podem atuar para aumentar a pressão interna pulmonar, fazendo com que a redução no volume seja feita de forma rápida. É o caso dos intercostais internos, que deprimem as costelas, e os músculos abdominais (reto do abdome, oblíquos interno e externo).
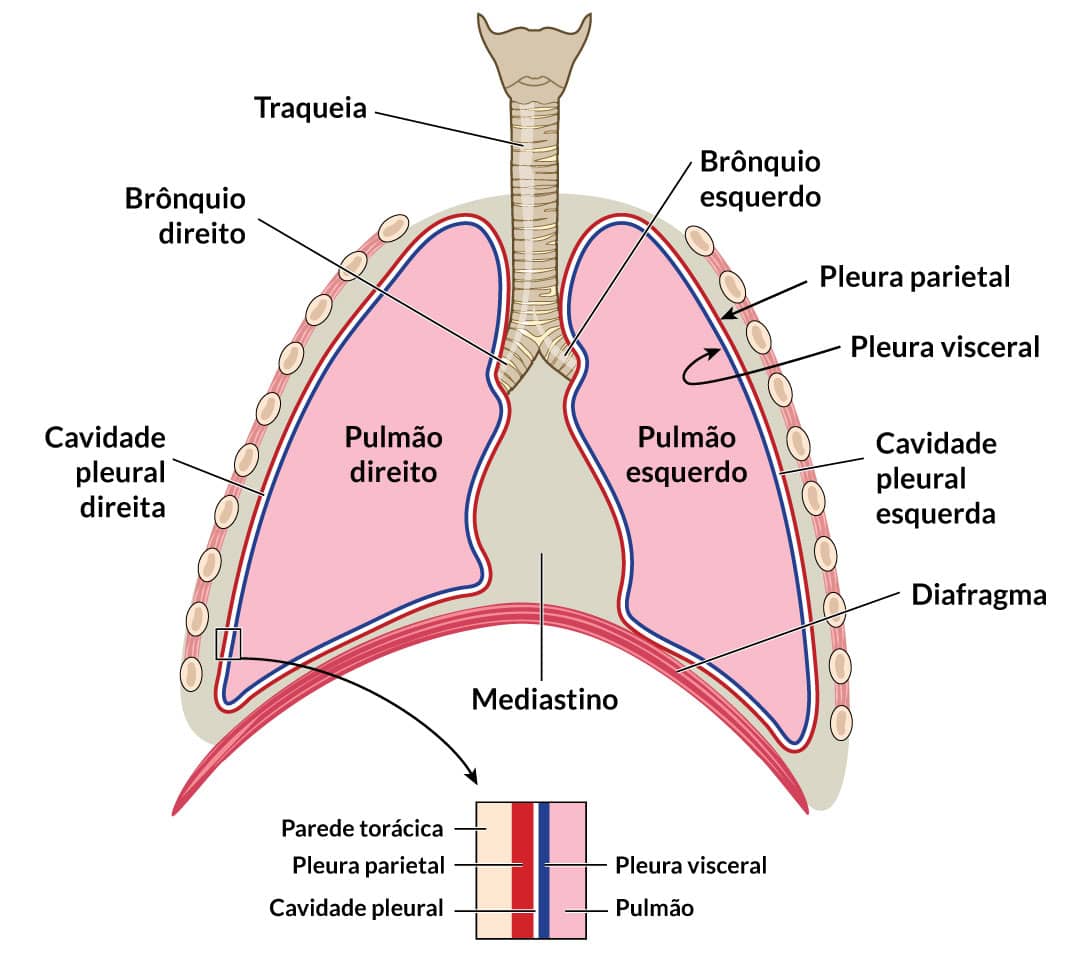
Os pulmões estão localizados na caixa torácica, no entanto, eles não mantêm contato direto com as costelas. Existe uma dupla membrana chamada pleura que envolve os pulmões. A pleura é dividida em visceral (em contato com os pulmões) e parietal (em contato com a caixa torácica). Entre essas duas membranas, existe o líquido pleural. Dessa forma, os pulmões se movimentam na caixa torácica com um sistema de lubrificação ao redor.
A pressão pleural é a pressão do líquido dentro da cavidade pleural. Existe na cavidade pleural uma leve sucção, realizada pelo sistema linfático, o que gera uma pressão negativa nesse líquido.
No início da inspiração, essa pressão é de cerca de -5 cmH2O (centímetros de água).
Na inspiração, ela pode chegar a -7,5 cmH2O (HALL, 2017).
Essa pressão negativa impede que os pulmões colabem devido a sua força elástica. Mesmo se expulsarmos todo o ar que conseguirmos dos nossos pulmões, eles permanecem expandidos. A diferença entre a pressão alveolar e a pressão pleural é chamada pressão transpulmonar.
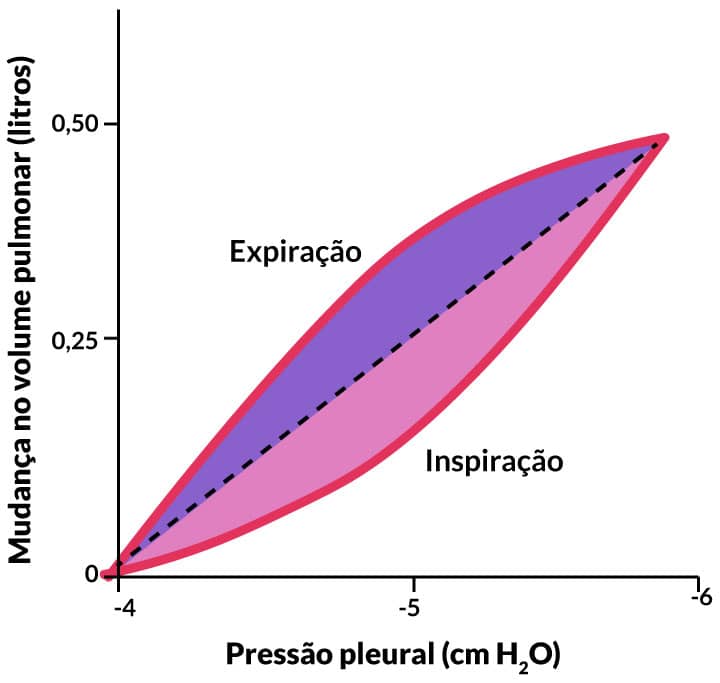
A complacência pulmonar pode ser definida como a quantidade de extensão dos pulmões para cada unidade de aumento na pressão transpulmonar.
Exemplo
Quando consideramos o adulto normal, a complacência dos pulmões é de cerca de 200 ml/cmH2O. Ou seja, para cada cmH2O de pressão transpulmonar, o pulmão aumenta seu volume em 200 ml.
A curva de complacência a seguir mostra como ocorre a mudança no volume pulmonar com a variação da pressão pleural, na expiração e na inspiração.
Fonte 1
A força elástica do parênquima pulmonar, uma vez que este possui elastina em sua composição.
Fonte 2
A força elástica da tensão superficial do líquido que reveste a superfície interna dos alvéolos. Nesse líquido, encontramos o surfactante, uma substância que reduz a tensão superficial. Sem essa substância, os alvéolos colabariam (entrariam em colapso) devido à alta tensão superficial da água.
Todo o trabalho respiratório, segundo Hall (2017), pode ser dividido em três níveis:
1º Nível
Trabalho de complacência ou trabalho elástico, que expande os pulmões contra as forças elásticas.
2º Nível
Trabalho de resistência tecidual, para vencer a viscosidade pulmonar e da caixa torácica.
3º Nível
Trabalho de resistência das vias aéreas, para vencer a resistência da passagem do ar pelas vias.
Mecânica da ventilação
Os volumes e as capacidades pulmonares
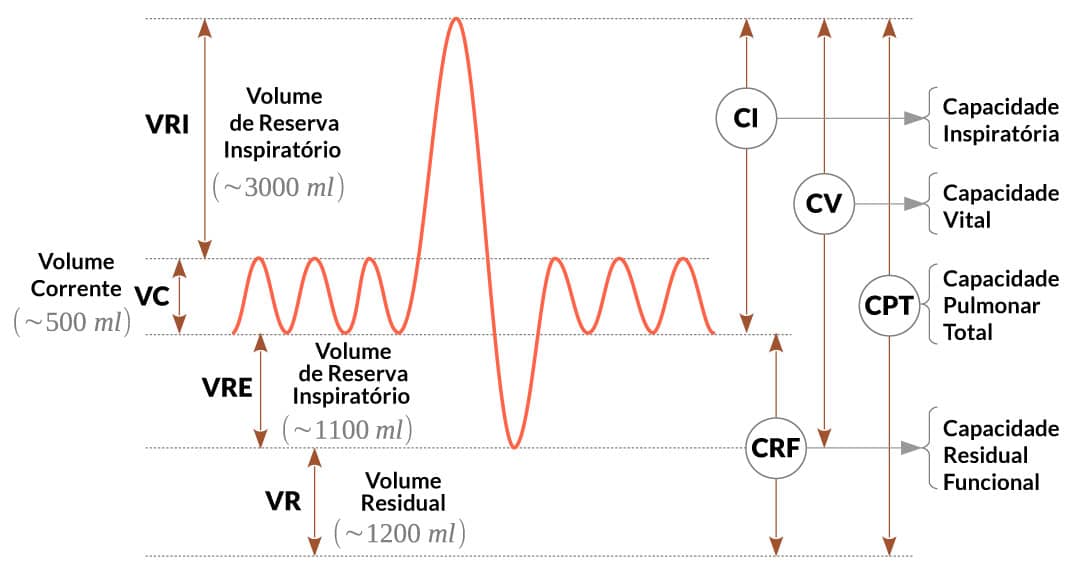
Entender o que são os volumes e capacidades pulmonares é de extrema importância para o profissional da saúde. Diversas condições patológicas podem levar à redução ou ao aumento dessas variáveis, ocasionando um déficit considerável na função respiratória do paciente. Esses volumes e capacidades podem ser medidos através de métodos de espirometria. Na figura a seguir, podemos entender melhor essas variáveis, e os valores considerados normais para um adulto jovem.
Quanto aos volumes pulmonares, temos:
Volume de ar mobilizado em uma respiração normal.
Volume de ar extra que pode ser mobilizado em uma inspiração e expiração forçada, respectivamente.
Volume de ar que permanece nos pulmões, mesmo após uma expiração forçada – ou seja, mesmo que você elimine todo ar possível dos pulmões, ainda terá aproximadamente 1.200 ml de ar lá dentro!
As capacidades (dois ou mais volumes somados) são:
Capacidade vital =
VRI + VC + VRE
Capacidade residual funcional =
VRE + VR
Capacidade pulmonar total =
VRI + VC + VRE + VR
Ventilação
Ventilação é o volume de ar ue é mobilizado por unidade de tempo. Damos o nome de ventilação-minuto ao volume de ar que é mobilizado a cada minuto pelos pulmões.
Exemplo
Considerando que uma pessoa normal possui = 500 ml e sua frequência respiratória é de 12 incursões respiratórias por minuto (IRPM), o será:
Ao volume de ar que alcança a área de trocas gasosas (alvéolos, sacos alveolares, ductos alveolares, bronquíolos respiratórios) por minuto, dá-se o nome de ventilação alveolar.
Essa variável é importante, porque nem todo ar que entra em nosso sistema respiratório sofrerá trocas gasosas.
Existe um espaço no qual não ocorre hematose, chamado de volume de espaço morto , que é aproximadamente 150 ml.
Dessa forma, podemos calcular a ventilação alveolar , considerando valores normais de , e :
Ou seja, considerando os valores dados anteriormente, teremos:
Perfusão sanguínea pulmonar
Não só a adequada ventilação é importante para a respiração. De nada adiantaria alvéolos ricos em O2, repletos de ar, sem a presença do sangue para transportá-lo. Portanto, a perfusão sanguínea pulmonar deve ser estudada, assim como seus aspectos biofísicos.
O fluxo sanguíneo é diferente, dependendo da região do pulmão, devido à pressão hidrostática exercida pelo peso do corpo sobre os vasos.
Exemplo
Considerando uma pessoa normal em pé, na porção mais superior do pulmão, a pressão arterial é 15 mmHg menor do que a pressão arterial no nível do coração. Já a pressão na porção mais inferior do pulmão é 8 mmHg maior. Isso interfere diretamente no fluxo de sangue, uma vez que os capilares pulmonares podem ser distendidos – se a pressão do ar alveolar for maior do que a pressão do sangue no capilar – ou podem ser comprimidos – se a pressão do ar alveolar for menor do que a pressão do sangue no capilar.
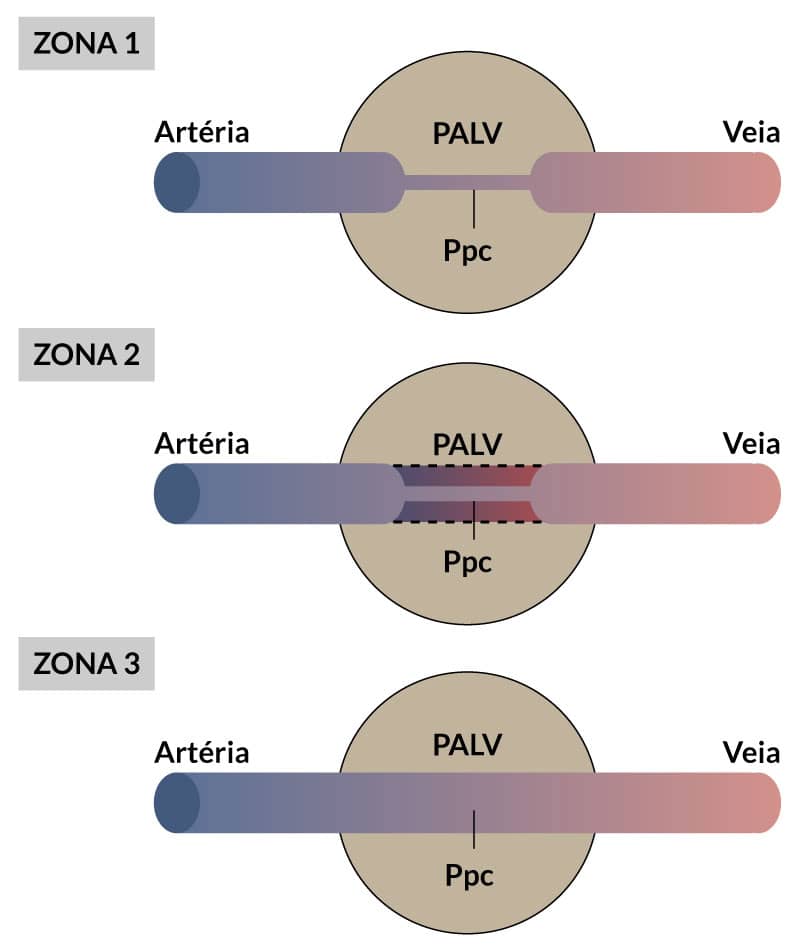
De fato, podem existir nos pulmões três zonas de fluxo sanguíneo:
- Zona 1: ausência de fluxo sanguíneo - A pressão do ar alveolar é sempre maior do que a pressão capilar alveolar. Ocorre em situações anormais.
- Zona 2: fluxo sanguíneo intermitente - A pressão capilar alveolar ultrapassa a pressão do ar alveolar apenas durante os picos de pressão arterial pulmonar. Ocorre nos ápices dos pulmões.
- Zona 3: fluxo sanguíneo contínuo - A pressão capilar alveolar sempre supera a pressão do ar alveolar. Ocorre nas áreas inferiores dos pulmões.
As trocas gasosas
O ar atmosférico alcança os alvéolos pulmonares ricos em O2 e pobres em CO2. Nos capilares alveolares, o sangue venoso (rico em CO2 e pobre em O2) realiza uma troca de gases, obedecendo as leis da difusão, ou seja, as moléculas se movimentam de um meio mais concentrado para um meio menos concentrado. Portanto, o O2 do ar se move para o sangue e o CO2 do sangue se move para o ar. O ar é então expirado, rico em CO2. O sangue (agora chamado de sangue arterial) deixa os capilares alveolares em direção ao coração, rico em O2 para o coração, finalizando assim a circulação pulmonar. A esse processo damos o nome de hematose.
Você sabia
O ar que respiramos é uma mistura de gases. Temos aproximadamente 79% de gás nitrogênio (N2), 21% de O2 e uma concentração mínima de CO2 e outros gases. A intensidade da difusão se dará de acordo com a pressão exercida por um gás específico , ou seja, a pressão parcial do gás. Considerando que a pressão atmosférica é de 760 mmHg, a PO2 do ar valerá 160 mmHg.
A Lei de Henry nos dá a pressão parcial de um gás, com respeito a sua solubilidade no meio:
Ou seja, quanto maior a solubilidade do gás no meio, menor sua pressão parcial.
A difusão dos gases entre dois meios pode ser expressa da seguinte forma (HALL, 2017):
Onde: é a diferença de pressão entre os dois meios; é a área de secção transversa da membrana onde ocorre a difusão; é a solubilidade do gás; e é a espessura da membrana e é o peso molecular do gás.
Comentário
Aprendemos com essa equação que a taxa de difusão do gás aumenta se tivermos acréscimos na diferença de pressão, na área da membrana e na solubilidade do gás. Do contrário, um aumento na espessura da membrana e no peso molecular do gás que é transportado diminui a difusão.
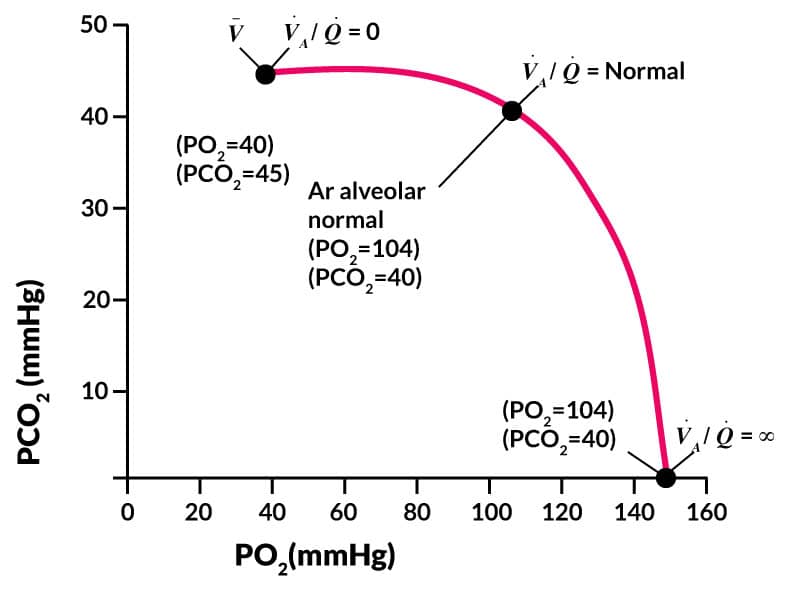
A razão entre a ventilação alveolar e a perfusão alveolar nos dá a proporção ventilação-perfusão , muito usada na fisiologia respiratória.
Para uma adequada troca gasosa, dois aspectos devem estar em perfeito funcionamento: a ventilação, levando o ar aos alvéolos, e a perfusão, levando o sangue que irá transportar os gases.
Algumas áreas dos pulmões (como os ápices), apesar de bem ventiladas, recebem pouco fluxo sanguíneo. Outras áreas (como as áreas mais inferiores), apesar de receberem bastante fluxo sanguíneo, são pouco ventiladas. Isso ocorre em condições normais.
Se considerarmos a ventilação ausente, somente com perfusão, ou seja, , teremos . Por outro lado, se considerarmos a perfusão ausente , somente com ventilação, teremos (lembre da matemática: quando divido qualquer coisa por zero, o resultado é infinito).
Teremos as seguintes situações:
No caso de
Como não há ventilação (troca de ar), os gases nos alvéolos entrarão em equilíbrio com os gases do sangue, e as pressões parciais dos gases ficarão as mesmas presentes no sangue venoso, ou seja, PO2 = 40 mmHg e PCO2 = 45 mmHg.
No caso de
Como não há perfusão (fluxo de sangue), o ar alveolar ficará com as mesmas concentrações de gases do ar atmosférico, ou seja, PO2 = 160 mmHg e PCO2 = 0 mmHg, aproximadamente.
No caso de com valores normais
As pressões parciais no sangue arterial serão de PO2 = 104 mmHg e PCO2 = 40 mmHg, aproximadamente.
O diagrama PO2-PCO2 é muito útil para analisarmos esse fenômeno.
Comentário
Normalmente, uma parte do sangue venoso (aproximadamente 2%) que passa pelos pulmões não consegue ser oxigenada e é chamada de sangue derivado, ou shunt fisiológico. Condições anormais podem elevar o nível de shunt.
O transporte de gases
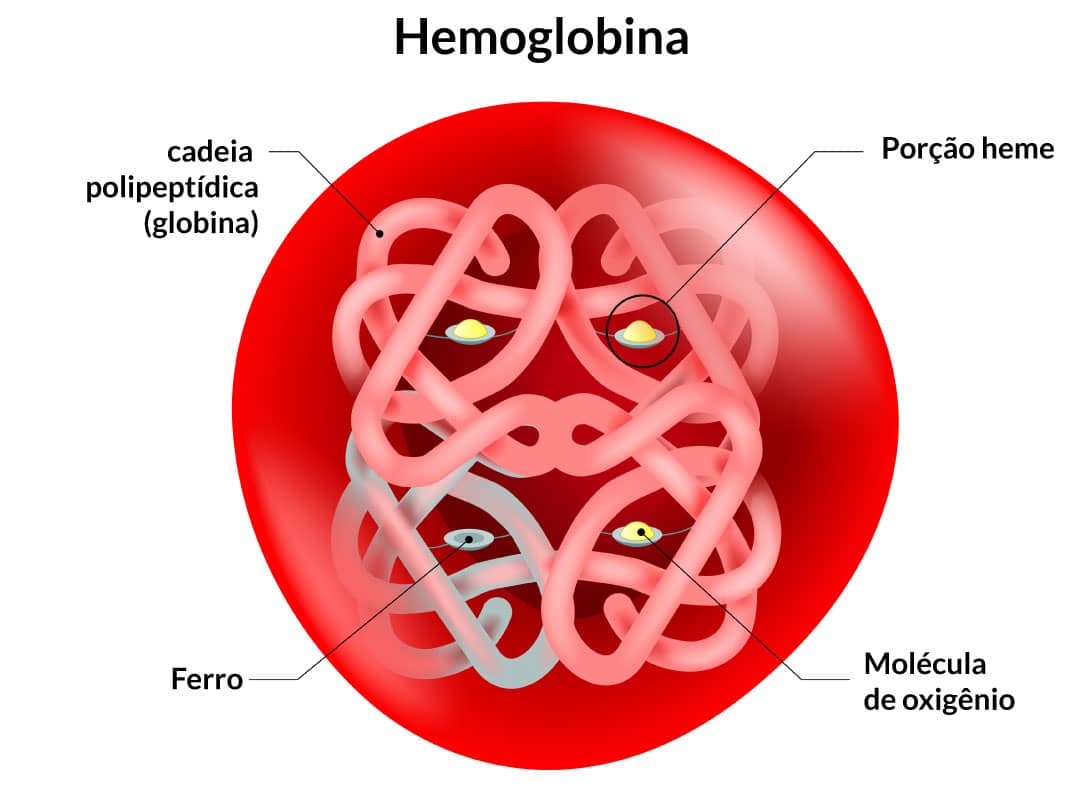
Transporte de O2
O O2 é transportado, em sua maioria (97%), através da hemoglobina, uma proteína em sua estrutura quaternária (composta por quatro monômeros proteicos), presente nas hemácias. Apenas 3% é transportado livre no plasma sanguíneo. Esse transporte é extremamente eficiente, aumentando de 30 a 100 vezes a velocidade de transporte. O O2 se liga frouxamente com a porção heme da hemoglobina. Essa ligação é reversível.
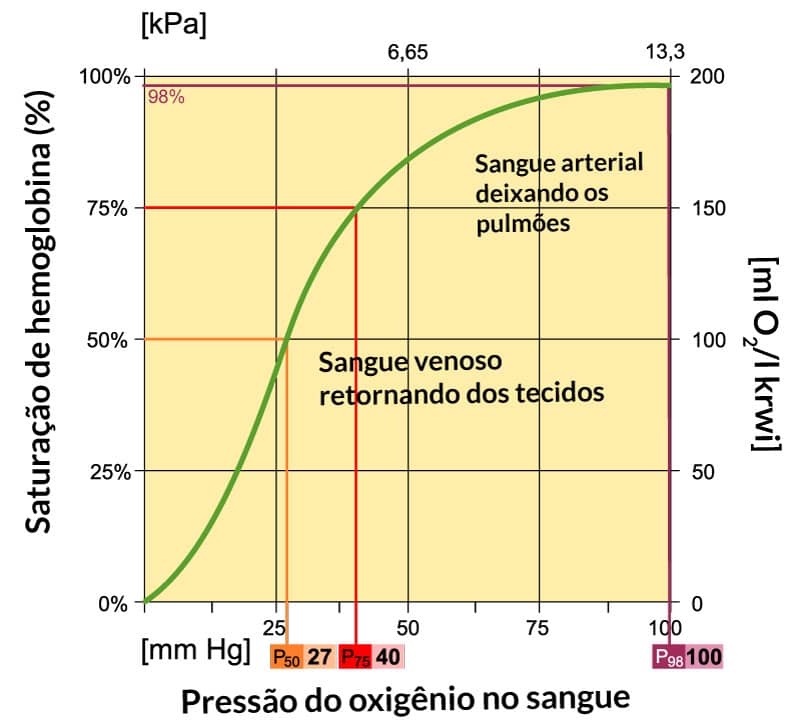
A afinidade da hemoglobina com o O2 aumenta quando a PO2 sobe e o contrário acontece quando a PO2 diminui. Esse comportamento pode ser ilustrado na curva de saturação da hemoglobina:
- Com valores de PO2 altos, a saturação de hemoglobina (satHb) é 100%.
- Perceba que, se a PO2 cair de 120 até 80 mmHg, a satHb continua razoavelmente alta. Isso é um fator de proteção importante para que o oxigênio continue sendo transportado de maneira eficiente para os tecidos, mesmo após alguma queda na concentração do oxigênio nos capilares alveolares.
- Quando observamos o comportamento da satHb em pressões de oxigênio baixas, vemos que a variação é bem mais alta. Isso também tem um papel importante: as hemoglobinas presentes no sangue venoso, quando alcançam os capilares alveolares (onde a PO2 é alta), são rapidamente saturadas com oxigênio.
Em condições normais, a taxa de utilização de O2 pelas células é controlada pela taxa de metabolismo, ou seja, pela necessidade delas.
Em condições basais, os tecidos utilizam cerca de 5 ml de O2 para cada 100 ml de sangue.
Transporte de CO2
|
O CO2 é transportado de três formas: |
|---|
|
Dissolvido no plasma (7%) |
|
Em ligação com a hemoglobina, formando a carbaminoemoglobina (23%) |
| Na forma de íon bicarbonato (70%) |
Na forma de íon bicarbonato (70%)
Quanto a esta última forma de transporte, isso se deve a uma reação importantíssima de tamponamento do pH sanguíneo, envolvendo o íon bicarbonato . Este se liga aos prótons H+ para formar água e CO2. Sabemos que o acúmulo de H+ tem como consequência a queda do pH, causando acidose. Tal solução-tampão evita que isso ocorra, em condições normais:
Veja que a reação pode seguir por dois caminhos (para direita ou para esquerda). Ou seja, com a produção de CO2 pelas células, este pode ser transportado na forma de íon bicarbonato, para que nos pulmões seja eliminado pela expiração.
Verificando o aprendizado
ATENÇÃO!
Para desbloquear o próximo módulo, é necessário que você responda corretamente a uma das seguintes questões:
O conteúdo ainda não acabou.
Clique aqui e retorne para saber como desbloquear.
MÓDULO 3
Identificar os princípios que regem a dinâmica renal
Princípios físicos da dinâmica renal
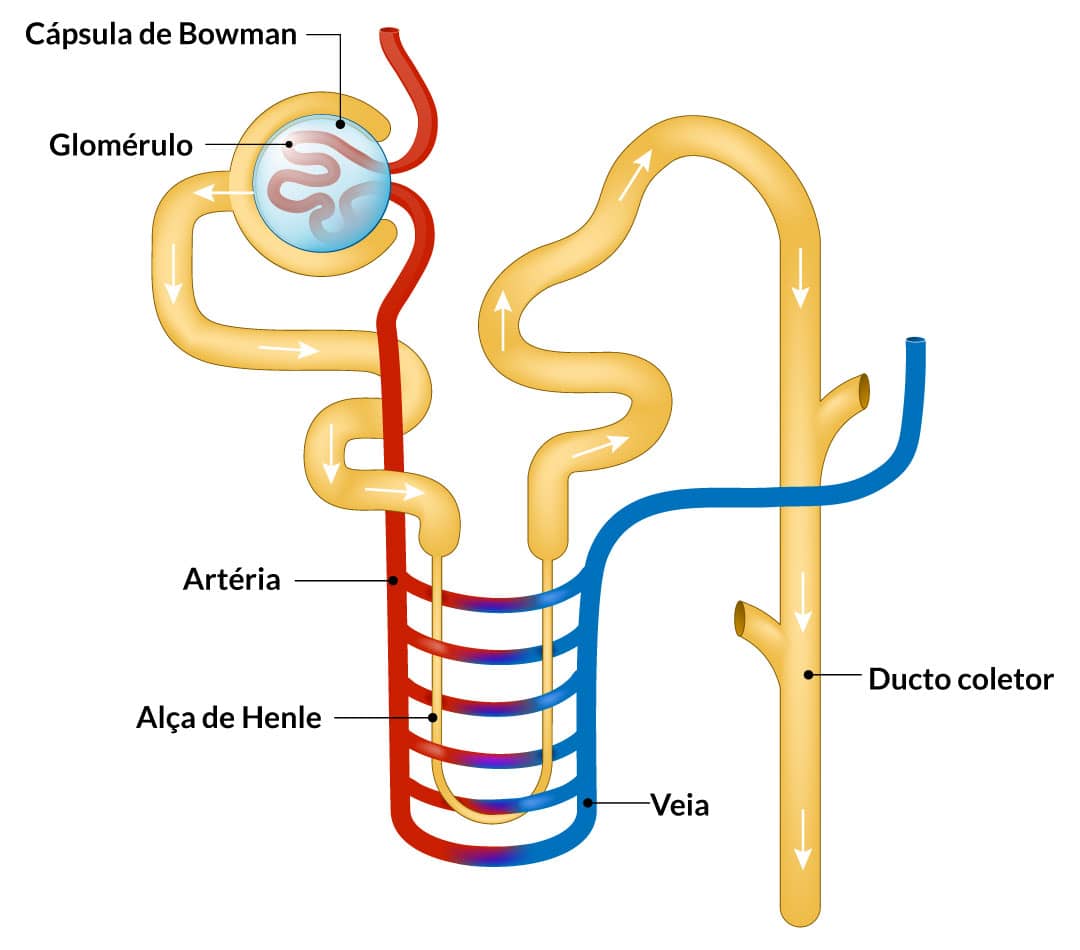
O néfron
Os rins são um importante órgão para filtração do sangue e regulação do volume plasmático. O fluxo sanguíneo renal é cerca de 1.100 ml/min (22% do débito cardíaco).
As unidades funcionais dos rins são os néfrons. Cada néfron contém um grupo de capilares glomerulares envolvidos por células epiteliais, chamado de glomérulo, e um longo túbulo para que o líquido filtrado seja convertido em urina, para posterior eliminação. O glomérulo está envolvido pela cápsula de Bowman.
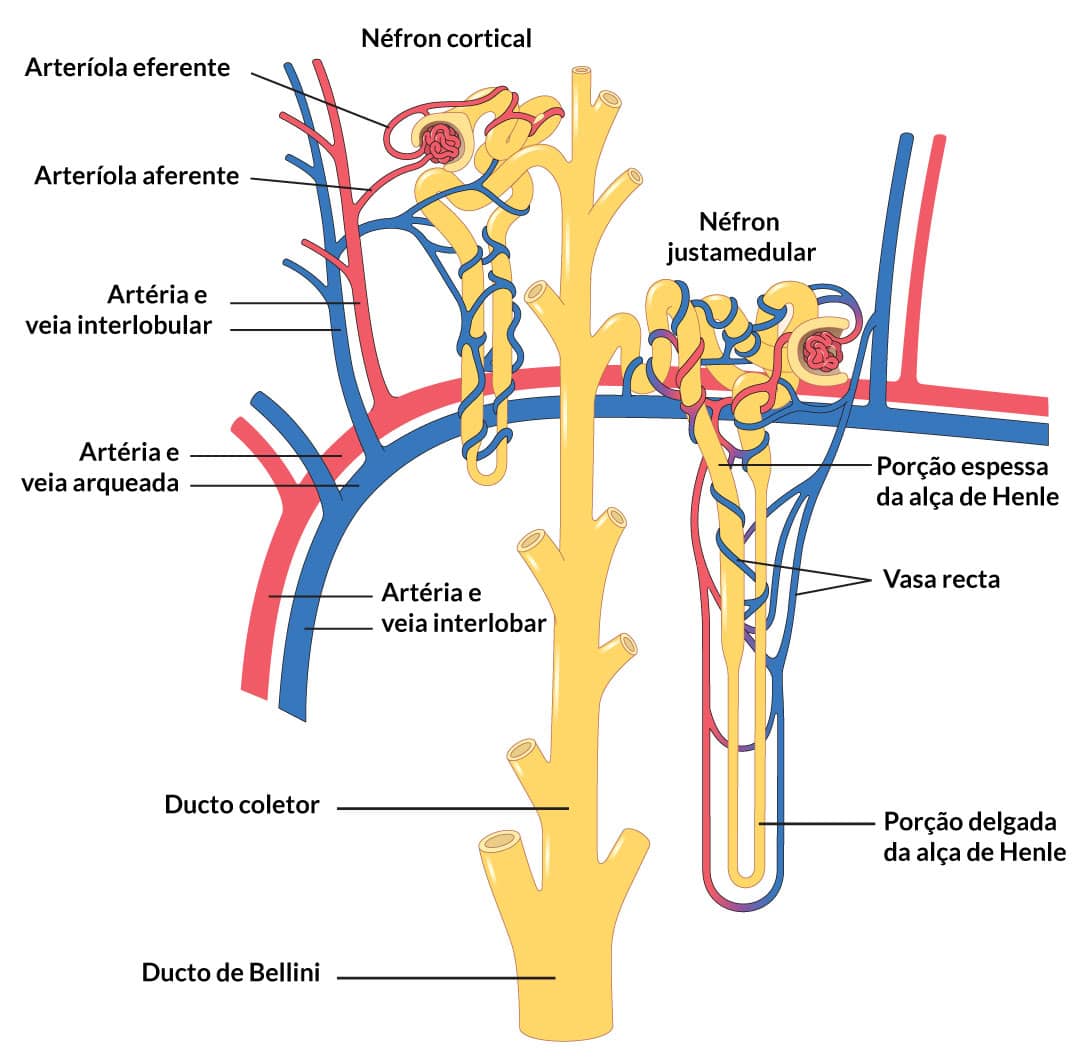
Existem dois tipos de néfrons, os corticais e os justamedulares:
Cortical
Possuem seus glomérulos na zona cortical, com alças de Henle curtas.
Justaglomerular
20 a 30% – os glomérulos são mais profundos, com longas alças de Henle. Longas arteríolas eferentes se estendem dos glomérulos para a região externa da medula e se dividem em capilares peritubulares especializados, os vasa recta. Estes desembocam nas veias corticais.
O resultado da filtração do sangue pelos capilares glomerulares flui para o interior da cápsula de Bowman e depois para o túbulo proximal (na zona cortical).
Filtração
Trata-se de uma grande quantidade de líquido, com quase nenhuma proteína. Por dia, 180 L de líquido são filtrados nos glomérulos. Normalmente, a concentração das substâncias no filtrado glomerular é a mesma da concentração no plasma sanguíneo (exceto proteínas).
A partir daí, o filtrado percorre o interior da alça de Henle, que penetra a medula renal.
Modal
As paredes do ramo descendente e da parte inferior do ramo ascendente são muito delgadas, por isso, chamadas de porção delgada da alça. As paredes ficam mais espessas após a porção ascendente da alça retornar de volta ao córtex, sendo chamada de porção espessa do ramo ascendente.
No final do ramo ascendente espesso, existe a mácula densa, um segmento com células epiteliais especializadas.
Após passar pela mácula densa, o líquido segue para o túbulo distal (no córtex), depois para o túbulo conector e coletor cortical, que desembocam no ducto coletor cortical.
Ducto coletor
De 8 a 10 ductos coletores corticais formam o ducto coletor medular. Vários ductos coletores medulares se juntam para formar as papilas renais.
Podemos usar a expressão a seguir para representar o que vem a ser a formação da urina, ou excreção urinária:
Resumindo
A urina é o resultado da filtração glomerular, menos o que é reabsorvido nos túbulos, mais o que é secretado, também nos túbulos. Para cada substância, existe uma combinação de filtração, reabsorção e secreção, que dependerá das necessidades fisiológicas do corpo.
Produtos do metabolismo corporal, como ureia, creatinina, ácido úrico e uratos são poucos reabsorvidos nos túbulos.
Por outro lado, eletrólitos como Na+, Cl- e HCO3- são muito reabsorvidos.
Atividade de reflexão
Qual é o objetivo de se filtrar eletrólitos no glomérulo, se teremos que reabsorvê-los durante a passagem do líquido nos túbulos?
Filtrar eletrólitos no glomérulo e reabsorvê-los durante a passagem do líquido nos túbulos é uma grande vantagem, pois, dessa forma, os néfrons podem remover, de forma rápida, produtos indesejáveis do corpo, além de permitir que todos os líquidos corporais sejam processados pelos rins várias vezes ao dia. = 180 L/dia.
O processo de filtração glomerular
O resultado da filtração glomerular deve ser livre de proteínas e células. A é determinada pela seguinte expressão (HALL, 2017):
Onde: é a condutividade hidráulica do líquido (o valor normal é de 12,5 ml/min/mmHg); é a pressão hidrostática glomerular; é a pressão hidrostática na cápsula de Bowman; é a pressão coloidosmótica glomerular, relacionada a concentração de proteínas, e é a pressão coloidosmótica na cápsula de Bowman
Comentário
A expressão dentro dos parênteses na equação representa a pressão efetiva de filtração.
Atividade de reflexão
Considerando que os valores normais das variáveis em questão são:
= 60 mmHg
= 18 mmHg
= 32 mmHg
= 0 mmHg
A pressão efetiva de filtração será de +10 mmHg. Repare que a filtração glomerular será maior quanto maior for e . Ou seja, uma pressão hidrostática glomerular alta irá empurrar o líquido em direção à cápsula e uma pressão coloidosmótica na cápsula de Bowman alta “puxará” mais o líquido, pelas leis da osmose.
| Diversos fatores podem diminuir a taxa de (HALL, 2017): |
|---|
|
Recomendação: observe essas alterações fisiológicas abaixo e tente estabelecer relação com a equação da vista anteriormente; |
|
Doenças renais, diabetes mellitus, hipertensão: causam redução do, consequentemente, reduzindo a . |
|
Cálculos renais, que obstruem o trato urinário: podem causar aumento da , consequentemente, reduzindo a . |
|
Redução do fluxo sanguíneo renal ou aumento das proteínas plasmáticas: levam a um aumento na , consequentemente, reduzindo a . |
|
Redução da pressão arterial: leva a uma diminuição da , consequentemente, reduzindo a . |
|
Diminuição das concentrações de angiotensina II, por exemplo, com o uso de drogas: leva a redução na resistência arteriolar eferente, o que, por sua vez, reduz a e, finalmente, a . |
|
Aumento da atividade do sistema nervoso autônomo simpático: aumenta a resistência arteriolar aferente, o que provoca uma redução na , e, finalmente, na . |
Comentário
Sabe-se que os capilares glomerulares apresentam alta filtração, pois possuem alta pressão hidrostática () e alto.
A é determinada pela:
(1) pressão arterial
(2) resistência arteriolar aferente
(3) resistência arteriolar eferente
A arteríola aferente leva o sangue aos glomérulos, para serem filtrados.
Se temos um aumento na resistência das arteríolas aferentes, a irá diminuir, logo, diminuirá a .
Do contrário, uma dilatação das arteríolas aumentará a , consequentemente, aumentando a .
Quando analisamos as arteríolas eferentes, uma constrição aumenta a resistência ao fluxo de saída dos capilares glomerulares, portanto, aumentando a e a de forma discreta.
O fluxo sanguíneo renal pode ser encontrado usando a expressão:
Onde são pressões da artéria, são as pressões da veia renal e é a resistência vascular renal total
| Os rins possuem seus próprios mecanismos para controlar o fluxo sanguíneo renal e, portanto, a : |
|---|
|
Uma vasoconstrição das arteríolas renais através de uma ativação simpática reduz o e . |
|
Neurotransmissores como norepinefrina, epinefrina e endotelina levam à vasoconstrição dos vasos renais, reduzindo a . |
|
A formação de angiotensina II pelo sistema renina-angiotensina (estudado no primeiro módulo) provoca constrição das arteríolas, o que aumenta a e reduz . |
|
O óxido nítrico (NO) derivado do endotélio reduz a resistência vascular, aumentando . |
|
A liberação de prostaglandinas e bradicininas podem levar à vasodilatação, o que aumenta a . |
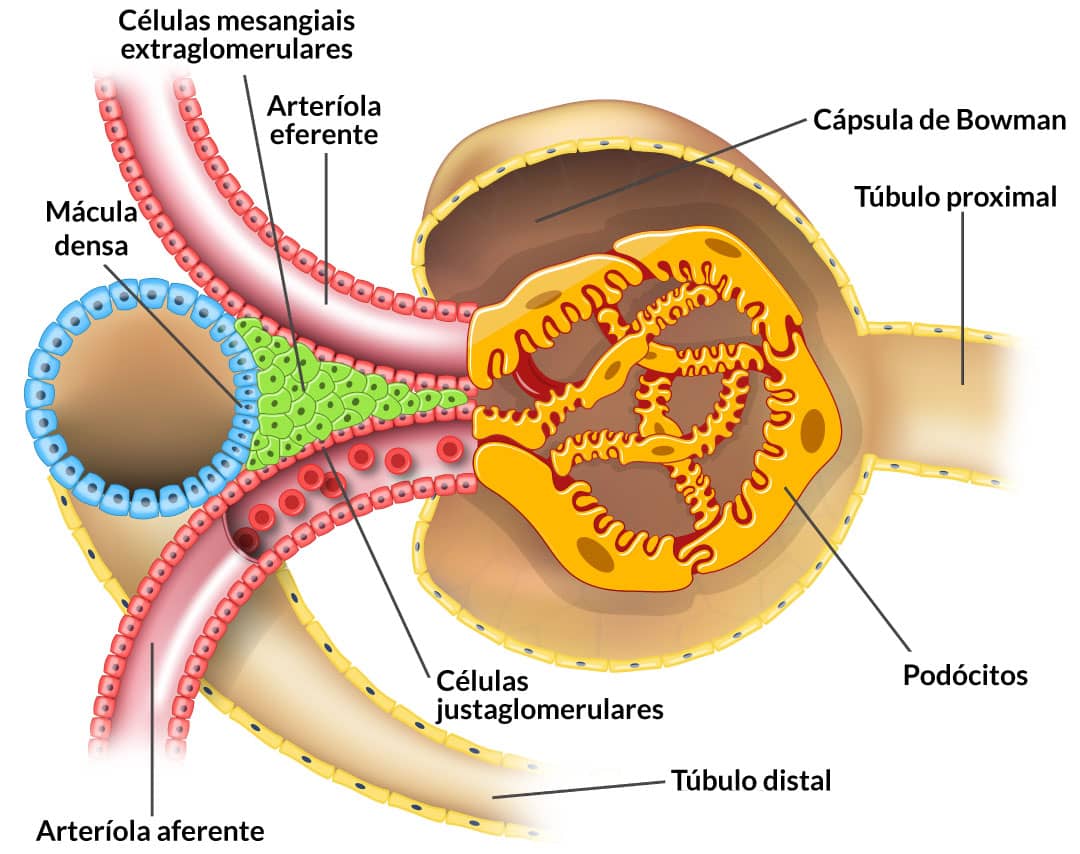
Um complexo sistema de regulação do fluxo sanguíneo renal é chamado de aparelho justaglomerular (AJG). Ele atua por um mecanismo de feedback tubuloglomerular e é composto por uma coleção especializada de dois tipos celulares: a mácula densa e as células justaglomerulares.
Na mácula densa, temos a presença de quimiorreceptores, que respondem às mudanças nas concentrações de solutos, por exemplo, de íons Na+. Quando há uma diminuição na pressão arterial, isso leva a uma diminuição também na pressão hidrostática glomerular, o que, consequentemente, reduz a .
Diminuição na pressão arterial
Diminuição na pressão hidrostática glomerular
Redução da
Dessa forma, os quimiorreceptores da mácula densa irão detectar redução do cloreto de sódio (NaCl), enviando impulsos para as células justaglomerulares. Estas irão liberar mais renina que, através do sistema renina-angiotensina (estudado no primeiro módulo), provocará aumento da resistência arteriolar eferente, finalmente, aumentando a pressão hidrostática glomerular, através de um mecanismo de feedback.
Detecção da redução de NaCl
Envio de impulsos para células justaglomerulares
Liberação de mais renina
Aumento da resistência arteriolar eferente
Aumento da pressão hidrostática glomerular
A filtração glomerular
Reabsorção e secreção
Quanto à reabsorção no túbulo proximal, 65% da carga filtrada de Na+ e água e uma porcentagem ligeiramente inferior do Cl- são reabsorvidos.
Na primeira metade do túbulo, o Na+ é reabsorvido com glicose, aminoácidos e outros solutos.
Na segunda metade, o Na+ é reabsorvido, principalmente, com Cl-.
Atenção
É nesse túbulo que também observamos a secreção de ácidos e bases orgânicas, como sais biliares, oxalato, urato e catecolaminas.
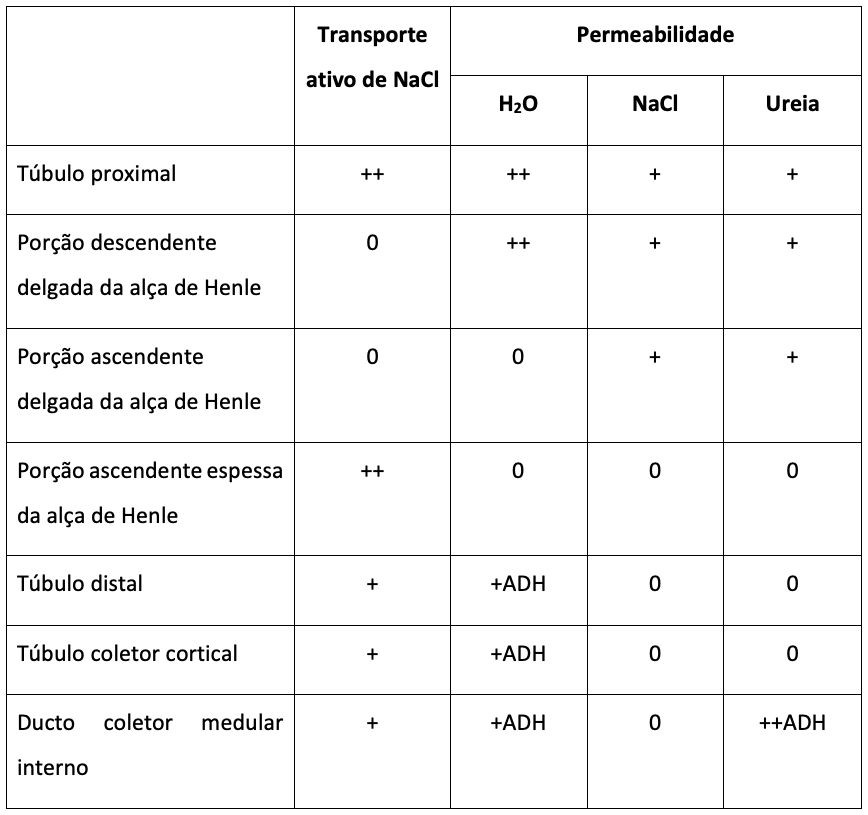
Na alça de Henle, o padrão de reabsorção será diferente de acordo com a porção:
A porção descendente delgada é muito permeável à água e, moderadamente, permeável à maioria dos solutos.
Já o segmento ascendente é praticamente impermeável à água. Especificamente no segmento espesso, temos a reabsorção ativa de Na+, Cl- e K+, e uma reabsorção considerável de Ca2+, HCO3- e Mg2+.
A primeira porção do túbulo distal apresenta a mácula densa.
Na porção seguinte, temos absorção ávida pela maioria dos íons, porém, é praticamente impermeável à água e ureia.
O túbulo distal é considerado um “segmento diluidor”.
Urina
A urina nada mais é do que o resultado de todo o processo de filtração que ocorre nos rins. Os rins excretam o excesso de água pela produção de urina diluída. Para que isso ocorra, o rim mantém a reabsorção de solutos, impedindo a perda de água do líquido tubular nas partes distais do néfron, incluindo o túbulo distal final e os ductos coletores.
Quando ocorre um aumento na osmolaridade dos líquidos (ou seja, grande concentração de solutos), a hipófise posterior secreta o hormônio antidiurético (ADH), que aumenta a permeabilidade à água dos túbulos distais e ductos coletores. Isso causará a formação de urina concentrada. Do contrário, se a concentração de ADH diminuir, a urina ficará mais diluída.
Os solutos e a água são reabsorvidos à medida que o líquido flui pelo túbulo proximal. Isso causa pequenas alterações na osmolaridade. Quando o líquido chega ao ramo descendente da alça, a água é reabsorvida por osmose, atingindo-se um equilíbrio entre o líquido tubular e o líquido intersticial adjacente da medula renal, que, por sinal, é hipertônico (mais concentrado). Ou seja, à medida que passa na alça, o líquido fica mais concentrado.
Quando o líquido atinge o ramo ascendente da alça (espesso), ocorre rápida reabsorção de Na+, K+ e Cl-. Portanto, a urina fica mais diluída. Esse aumento da diluição continua pelos túbulos distais e coletores, na ausência de ADH.
Quando estamos em alguma situação na qual precisamos conservar água corporal, os rins geram urina concentrada, excretando solutos, ao mesmo tempo em que aumentam a reabsorção de água. Isso diminui o volume da urina.
Na tabela a seguir, temos um resumo das características tubulares de controle do volume urinário (HALL, 2017):
Verificando o aprendizado
ATENÇÃO!
Para desbloquear o próximo módulo, é necessário que você responda corretamente a uma das seguintes questões:
O conteúdo ainda não acabou.
Clique aqui e retorne para saber como desbloquear.
Conclusão
Considerações Finais
Chegamos ao final do tema e, com certeza, você compreendeu a importância do assunto para a fisiologia do corpo humano. Muitos fenômenos corporais acontecem com base nos princípios da mecânica dos fluidos.
Vimos que o sangue, como qualquer fluido, necessita de uma diferença de pressão para circular pelos vasos sanguíneos. Com o controle da resistência vascular, o sistema circulatório consegue equilibrar o fluxo para diversos locais do corpo, conforme a necessidade de nutrientes e de oxigênio, que tem íntima relação com a taxa metabólica tecidual.
Da mesma forma, quando falamos de respiração, devemos entender o ar como um fluido, que necessita também de uma diferença de pressão para entrar e sair dos pulmões. As trocas gasosas alveolares ocorrem seguindo os princípios da dinâmica dos gases.
Foi possível observar a importância dos rins no controle do volume plasmático, ao realizar a filtração do sangue através de um complexo sistema de túbulos no néfron, gerando a urina.
Podcast
CONQUISTAS
Você atingiu os seguintes objetivos:
Lorem ipsum dolor sit amet, consectetur adipiscing elit
Ut enim ad minim veniam, quis nostrud exercitation ullamco
Duis aute irure dolor in reprehenderit in voluptate velit esse


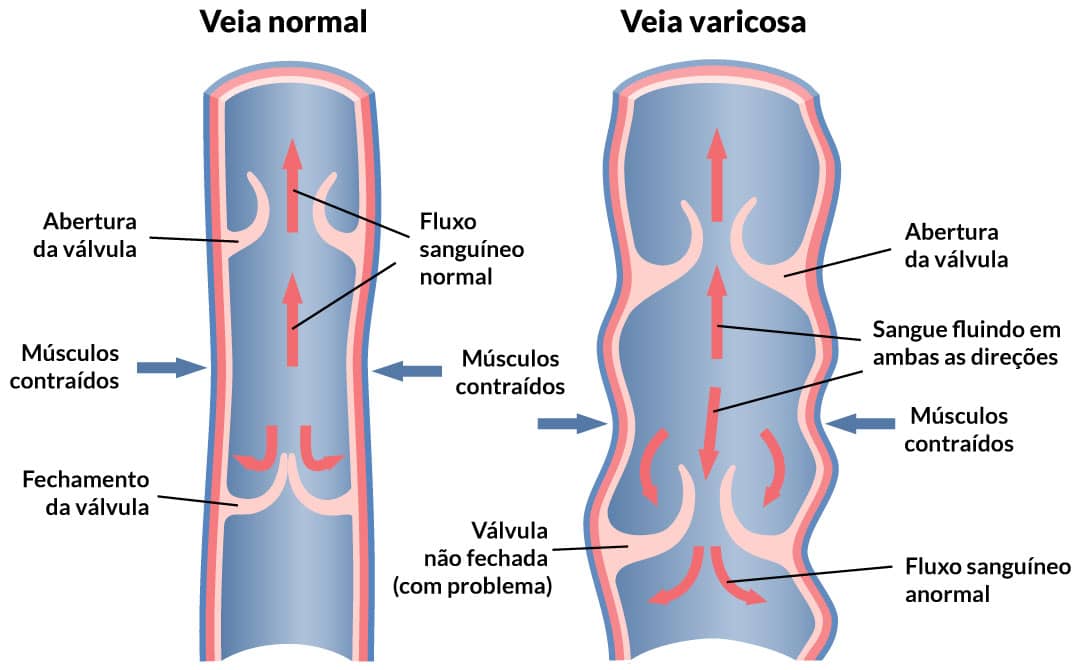
Diversos mecanismos são usados para esse fim. Primeiramente, as veias possuem válvulas venosas. Elas estão dispostas de tal forma que não deixam o sangue retornar à medida que ele avança em direção ao coração. Quando temos algum problema ou dano nessas válvulas, geralmente, devido a longos períodos de exposição a altas pressões venosas, desenvolvemos o que chamamos de veias varicosas: parte do sangue consegue passar de volta pela veia, que não fecha adequadamente, gerando aquelas veias intumescidas e visíveis a olho nu.