Descrição
Abordagem semiológica fisioterapêutica dos distúrbios do aparelho respiratório através de métodos e técnicas de avaliação.
PROPÓSITO
A avaliação dos distúrbios presentes em pacientes com doenças que acometem o sistema respiratório é o pilar para a construção de um plano de tratamento objetivo, eficaz e conclusivo, tendo o conhecimento da história clínica destes pacientes e a aplicação de métodos e técnicas que busquem a etiologia dos sinais e sintomas respiratórios como o ponto de partida para os fisioterapeutas conseguirem a reabilitação parcial ou completa, além da melhora do status funcional dos pacientes.
Preparação
A revisão da anatomia e fisiologia do sistema respiratório é uma opção sugerida para o esclarecimento de algumas questões clínicas ligadas à interpretação da semiologia dos acometimentos da função respiratória.
OBJETIVOS
Módulo 1
Reconhecer as principais formas de avaliação clínica para o diagnóstico funcional de afecções respiratórias
Módulo 2
Identificar os principais instrumentos e métodos na avaliação de doenças do sistema respiratório
Introdução
Ao nos sentarmos em frente a um doente para avaliá-lo clinicamente, devemos procurar pelos indícios da doença, geralmente, o paciente nos passa o diagnóstico e nos conduz para a aplicação da terapêutica mais eficaz através de uma anamnese robusta. O conhecimento das condições clínicas que estão presentes naquele doente e a condução na entrevista têm se mostrado uma boa e objetiva estratégia de entender os sinais e sintomas que afligem aquele indivíduo.
A avaliação fisioterapêutica de pacientes com distúrbios respiratórios é o elemento chave para o futuro tratamento das alterações funcionais presentes no avaliado. As doenças pulmonares e torácicas ou aquelas que, de alguma forma, levam ao mal funcionamento da dinâmica respiratória produzem sinais e sintomas variáveis, e não raramente similares. A investigação da história clínica do indivíduo, principalmente com uma anamnese focada e um exame físico pertinente, com atenção para alguns itens específicos que compõem uma avaliação, prediz uma abordagem terapêutica com menor probabilidade de falha. Em adicional à utilização de ferramentas que sejam capazes de identificar a principal sequela aguda ou crônica presente nestes doentes, que é a incapacidade de exercício, certamente nos dará condições de reverter ou minimizar tais infortúnios e conduzi-los a uma melhor qualidade de vida.
Pensando no que foi mencionado, descreveremos as principais formas propedêuticas de avaliação das doenças que atingem o sistema respiratório baseado na anamnese, sendo enfatizado apenas alguns de seus componentes que objetivamente auxiliam no diagnóstico funcional fisioterapêutico destes pacientes, além de alguns métodos e técnicas de avaliação que possam ser de evidência clínica para a análise de suas incapacidades funcionais. Não será objetivo deste material didático a abordagem prioritária do diagnóstico médico patológico ou alguma forma diagnóstica que não seja relevante para o planejamento do tratamento fisioterapêutico destas condições clínicas.
AVISO: orientações sobre unidades de medida
Em nosso material, unidades de medida e números são escritos juntos (ex.: 25km) por questões de tecnologia e didáticas. No entanto, o Instituto Nacional de Metrologia, Qualidade e Tecnologia (INMETRO) estabelece que deve existir um espaço entre o número e a unidade (ex.: 25 km). Logo, os relatórios técnicos e demais materiais escritos por você devem seguir o Sistema Internacional (SI) de separação dos números e das unidades.
MÓDULO 1
Reconhecer as principais formas de avaliação clínica para o diagnóstico funcional de afecções respiratórias
Estruturação da anamnese e do exame físico
Na anamnese fisioterapêutica de uma avalição respiratória, buscamos conhecer as diversas queixas relacionadas às condições clínicas que, principalmente, impedem uma adequada troca gasosa, uma possível incapacidade muscular e uma inapropriada dinâmica toracopulmonar. Estes fatores isolados ou em conjunto produzem sintomas e sinais que podem ser específicos de uma doença ou muito similares a várias patologias em comum.
No exame físico, o uso de ferramentas que confirmem algumas suspeitas levantadas durante a coleta da história clínica do paciente é uma conduta favorável à formulação diagnóstica funcional e à produção de um programa de tratamento para reversão ou minimização das causas que conduziram o paciente a ser indicado para a reabilitação respiratória.
Neste módulo, descreveremos os componentes que julgamos ser prioritários para a identificação da etiologia ligada à incapacidade de exercícios e ao insuficiente status funcional dos indivíduos com problemas relacionados ao sistema respiratório durante a realização da anamnese e do exame físico.
Anamnese
As condições clínicas que interferem no estado atual do paciente, no prognóstico do tratamento e nas atividades de vida diária devem ser principalmente aqui pesquisadas. O intuito neste momento é começar a elaborar uma conduta que reverta ou minimize os sintomas presentes. Para o alcance destes objetivos, a queixa principal, a história da doença atual, a história patológica pregressa e a análise dos exames complementares são unicamente aqui abordados.
Queixa principal (QP)
A dispneia, a tosse e a dor torácica associadas ou não à inspiração profunda, além do broncoespasmo, são as mais frequentes queixas. Este momento da avaliação não deve ser induzido pelo avaliador, deixando o paciente livre para citar ou esclarecer o que o levou à consulta fisioterapêutica.
Em alguns casos, a interferência do avaliador deve ocorrer apenas se surgir alguma dúvida sobre o principal ou principais sintomas relatados pelo paciente. Não raramente, “falta de ar”, “respiração curta”, “cansaço”, “chiado no peito” ou “dor nas costas” são as verbalizações mais comuns dos pacientes avaliados. Alguns relatam, quando perguntados sobre “o que o senhor ou a senhora sente?”, respostas pouco esclarecedoras, como por exemplo: “eu não tenho falta de ar e sim cansaço”. Isso ocorre porque, para alguns pacientes, falta de ar representa, na concepção da palavra, não conseguir de maneira nenhuma respirar. Algumas vezes relatam estar assintomáticos. É um erro aceitar prontamente esta informação. Logicamente que se deve registrá-la, mas não de imediato aceitá-la.
É frequente que a baixa sintomatologia experimentada pelo paciente no momento o faça negligenciar seus sintomas. Desta forma, durante a pesquisa sobre a história da doença atual, quando for questionado “e no momento, o que o senhor ou senhora sente?”, a sintomatologia negligenciada pelo doente pode ser diferentemente exteriorizada.
História da doença atual (HDA)
Na história da doença atual (HDA) alguns questionamentos importantes sobre dados cronológicos, mesmo que imprecisos, e sobre hábitos devem sempre ser um padrão. Há quanto tempo se deu o início dos sintomas, se ocorreu de maneira súbita ou insidiosa, se houve alguma diminuição destes por conta do uso de medicamentos.
Atenção
Essas informações podem ser de valia para a primeira impressão da gravidade do processo patológico. Hábitos também devem ser questionados. O principal é sobre o uso ou não do tabaco.
O tabagismo é a principal causa de doença pulmonar obstrutiva crônica. É importante lembrar que o tabagismo inclui o cigarro e não excetua outras formas de tabaco envolvidas, como: o charuto, o cachimbo e, o mais recente hábito conhecido, o narguilé (Imagem 1).
Tem sido mostrado recentemente que este novo hábito leva a danos similares ou até mais graves em diversos sistemas do organismo, inclusive no sistema respiratório (MÜNZEL et al., 2020).
Mas qual é a associação entre a necessidade de questionar sobre esses fatores listados acima e nosso objetivo na avaliação?
Sabemos que, quanto maior for o tempo em curso da doença, mais complicações podem ser geradas ao sistema respiratório. O uso do tabaco e principalmente o tempo de utilização dele, bem como o número de tabacos utilizados por dia, estão relacionados tanto à gravidade quanto à incapacidade de exercícios. Se o medicamento usado está surtindo o efeito esperado ou qual o percentual de melhora que ele produziu é uma considerável informação a ser registrada para o prognóstico, a partir das ferramentas de reabilitação que serão utilizadas.
Atenção
A pesquisa de sinais e sintomas durante a HDA é outro fator importante e que está associado aos questionamentos anteriores. Se a dispneia está presente, saber se ocorre a pequenos, médios ou grandes esforços. A distinção destas três características nos dá a noção do quanto é a incapacidade de exercícios do paciente e as condições clínico-limitantes atuais. Além disso, nos intui a planejar que forma de tratamento iremos empreender e qual a intensidade dele.
A demanda da atividade de trabalho deve ser compatível com o relato do estado de dispneia. Veremos neste módulo duas ferramentas de grande utilidade para mensurar o grau de dispneia apresentado pelo doente.
Ao lembrarmos aqui que estamos dando ênfase à relação questionamentos/estratégia para gerenciamento do tratamento, devemos nos atentar para o fato de que pacientes com doenças do sistema respiratório podem ou não apresentar tosse e secreção. Neste momento é que planejamos futuramente a inclusão no plano de conduta das técnicas de desobstrução bronco-pulmonar. Se presente, a tosse seguida de produção de escarro (tosse produtiva) deve ser pesquisada quanto: a quantidade, coloração e fluidez das secreções.
Algumas técnicas de higienização brônquica só são eficazes com produção de no mínimo 25ml/dia de secreção, portanto, o volume de secreção expectorada deve ser conhecido. A coloração e a fluidez são outras duas características de conhecimento indispensável.
Coloração e a fluidez
Uma coloração mucopurulenta (esverdeada ou amarelo-esverdeada) sugere infecção respiratória e, se ela se apresenta espessa, sugere dificuldade para ser mobilizada. Dessa forma, já teremos que idealizar o início mais precoce possível das terapias de eliminação de secreção das vias aéreas.
Fundamentando o nosso propósito, a pergunta sobre a presença ou não de dor torácica deve ser feita. Pacientes com afecções pleurais não raramente queixam-se de dor em inspiração profunda, comumente em rebordo costal.
A inibição da respiração profunda nesses pacientes conduz à baixa expansibilidade torácica e à provável perda de volume pulmonar. A introdução de uma terapia que atenda a essa necessidade já deve ser elaborada. Por último e não menos importante, a presença de broncoespasmo deve ser pesquisada.
Informalmente, perguntamos: o senhor ou a senhora tem chiado no peito? O broncoespasmo está presente em pacientes considerados obstrutivos, como asmáticos e bronquíticos crônicos.
A presença de broncoespasmo, detectada na HDA, pode sugerir a necessidade de terapia broncodilatadora via nebulização durante um futuro atendimento. Precisamos estar cientes de que a descrição dos fatores relacionados nessa avaliação deverá estar clara e vinculada aos nossos objetivos de tratamento, sendo apenas algumas das mais importantes indagações que sugerimos serem feitas durante a HDA.
História Patológica Pregressa (HPP)
Para nossa finalidade, a HPP arguida durante a entrevista orienta-nos para a possibilidade ou não da execução de exercícios que demandem alto consumo de oxigênio. Pacientes hipertensos não controlados, cardíacos ou com história de dor precordial, podem precisar ser melhor supervisionados ou mesmo desconsiderados para determinados tipos de exercícios.
Dores articulares por osteoartrose de determinada gravidade, dependendo da articulação envolvida, deve nos alertar para alguns cuidados na escolha de exercícios.
Exemplo
Se o paciente apresenta quadro de dor crônica no joelho de relativa intensidade ou quadro degenerativo na articulação do quadril, podemos já antever exercícios aeróbicos em bicicleta ergométrica ao invés de uma esteira, para evitar impactação dessas articulações e possível agravamento do quadro ortopédico. Em suma , o objetivo de questionamentos pregressos, em nossa visão, deve ser o de analisar qual a doença pregressa e avaliar se ela interfere ou não em nossos objetivos de tratamento.
Exames complementares
Os exames complementares, além de nos informar sobre a gravidade do quadro clínico, podem também nos orientar para a eleição da conduta a ser implementada. Os raios X de tórax, a tomografia computadorizada e a espirometria são os três mais importantes exames para esses fins.
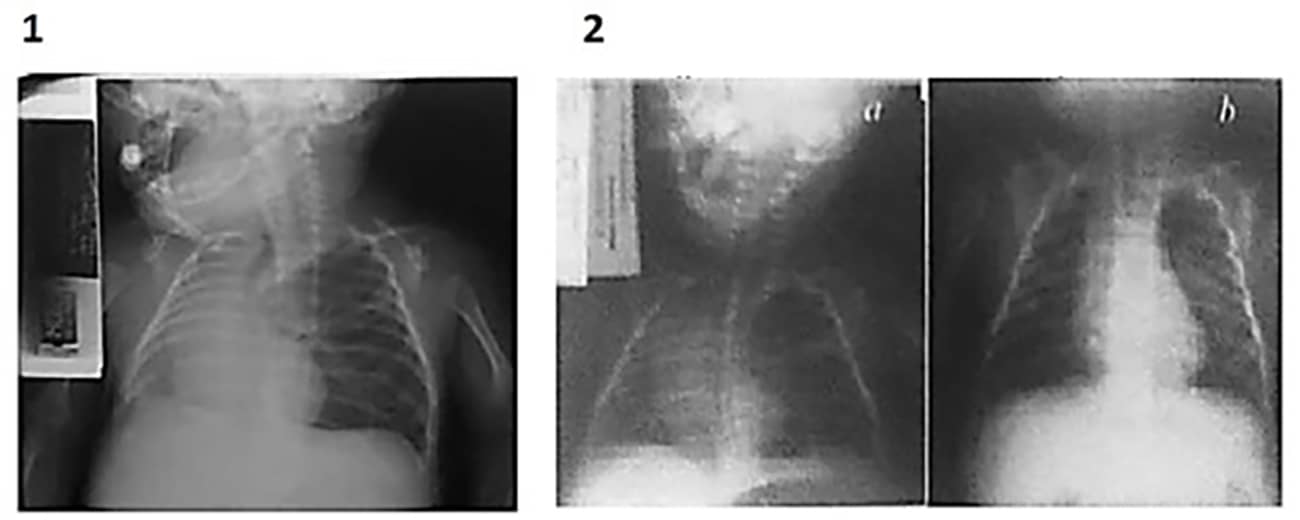
A presença de significativa hiperinsuflação pulmonar, a perda de tecido pulmonar ou de volume pulmonar podem ser identificados a partir dos exames radiológicos citados. De certo que nos casos de identificação de perda volumétrica e possível reversão dela, os exames radiológicos observados antes do tratamento e comparados os exames após as sessões fisioterapêuticas idealizadas são de extrema valia para a conclusão da eficácia da terapia empregada, da reavaliação desta terapia e/ou da alta do paciente (Imagem 2).
A espirometria é uma das mais úteis ferramentas para determinar a gravidade da condição ventilatória presente e pode ser usada como um exame para avaliar o progresso da terapia adotada, embora nem sempre isso seja possível.
Os principais volumes que devemos nos atentar, diante de um laudo espirométrico, e que, dependendo da gravidade do doente e de sua reversibilidade, poderiam ser úteis como medida comparativa para a evolução da conduta oportunamente adotada são: a capacidade vital forçada (CVF), o volume expiratório forçado no primeiro segundo (VEF1) e a capacidade vital (CV).
O VEF1, normalmente, está diminuído em pacientes que apresentam distúrbios obstrutivos (asma brônquica, DPOC e outros) e, se abaixo do normal, pode determinar a gravidade da doença e a sintomatologia apresentada pelo doente. Mas, dificilmente se alterará com as condutas fisioterapêuticas indicadas.
DPOC
Doença pulmonar obstrutiva crônica.
A CVF e a CV são parâmetros que, se estiverem abaixo do normal, caracteristicamente sugerem distúrbios restritivos. Estes, dependendo da gravidade do processo patológico, podem apresentar reversibilidade dos valores e orientar o profissional quanto à melhora do paciente tratado. Alguns parâmetros espirométricos podem, em condições específicas, ser úteis para a determinação da evolução clínica e sintomática dos pacientes, como: a relação VEF1/CVF e a ventilação voluntária máxima.
É importante para o fisioterapeuta estar ciente que a anamnese pode ser direcionada para os propósitos de tratamento. Ela deve ser baseada na análise de pontos-chave para a identificação do diagnóstico funcional. Deve ser realizado o estudo de mais itens que possam também ser de utilidade para a construção de um programa terapêutico.
Exame físico
Com a mesma linha de pensamento, abordaremos a seguir os principais itens do exame físico de um paciente portador de distúrbios do sistema respiratório.
Inspeção do tórax – A inspeção torácica nos dará informações valiosas. A partir da análise do tórax, podemos verificar a frequência respiratória, o uso de musculatura acessória da respiração e algumas alterações na configuração anatômica da caixa torácica, seja dinâmica ou estática.
Frequência respiratória (FR) é definida como o número de incursões respiratórias por minuto. O paciente pode apresentar-se eupneico, taquipneico, bradipneico ou em apneia. É verificada, observando os movimentos da caixa torácica, preferencialmente desnuda. O quadro abaixo descreve os valores normais e anormais da frequência respiratória.
Condição clínica |
Frequência respiratória - ciclos respiratórios por minuto (crp) |
|---|---|
Eupneico (FR normal) |
12 – 20crp |
Taquipneico |
Maior que 20crp |
Bradipneico |
Menor que 12crp |
Apneico |
0crp (interrupção do ciclo respiratório) |
O aumento da frequência respiratória tem bastante significado clínico. Frequentemente, traduz aumento do trabalho respiratório e consequente repouso da musculatura respiratória como conduta. Nesses casos, a eleição de terapia por oxigênio seria um pensamento prudente nestas condições. A bradipneia nem sempre apresenta importantes significados clínicos, a não ser que seja bem pronunciada. A apneia ocorre em casos extremos e/ou na síndrome da apneia do sono que só pode ser identificada em estados de ausência de vigília.
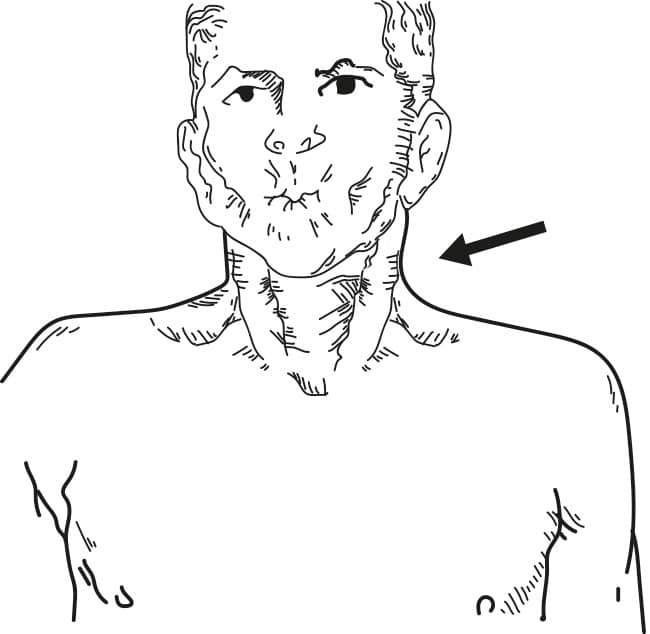
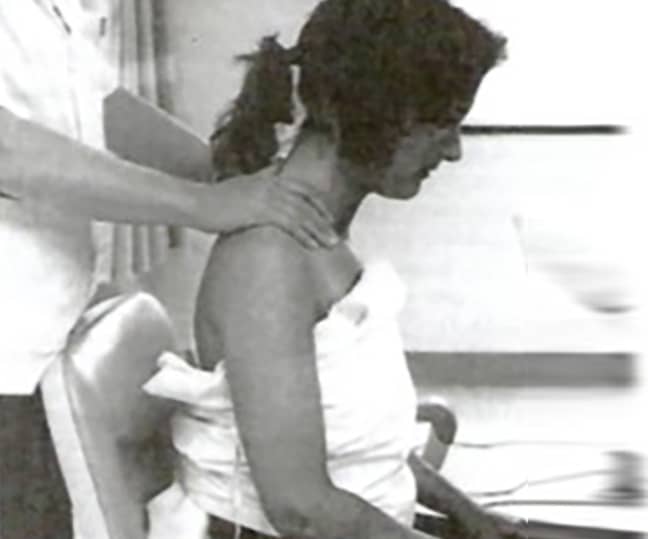
Uso de músculos acessórios - Outro componente que deve ser identificado no exame físico, durante a inspeção, é o uso da musculatura acessória de respiração. O mais comum, e que também sugere alto trabalho respiratório, é o uso excessivo do músculo esternocleidomastóideo (ECON) durante a inspiração normal (Imagem 3).
Não obstante, caso esteja presente e associada ao aumento da frequência respiratória, a terapia por oxigênio ou mesmo a terapia nebulizadora (havendo conjuntamente presença de broncoespasmos) pode ser a conduta de escolha.
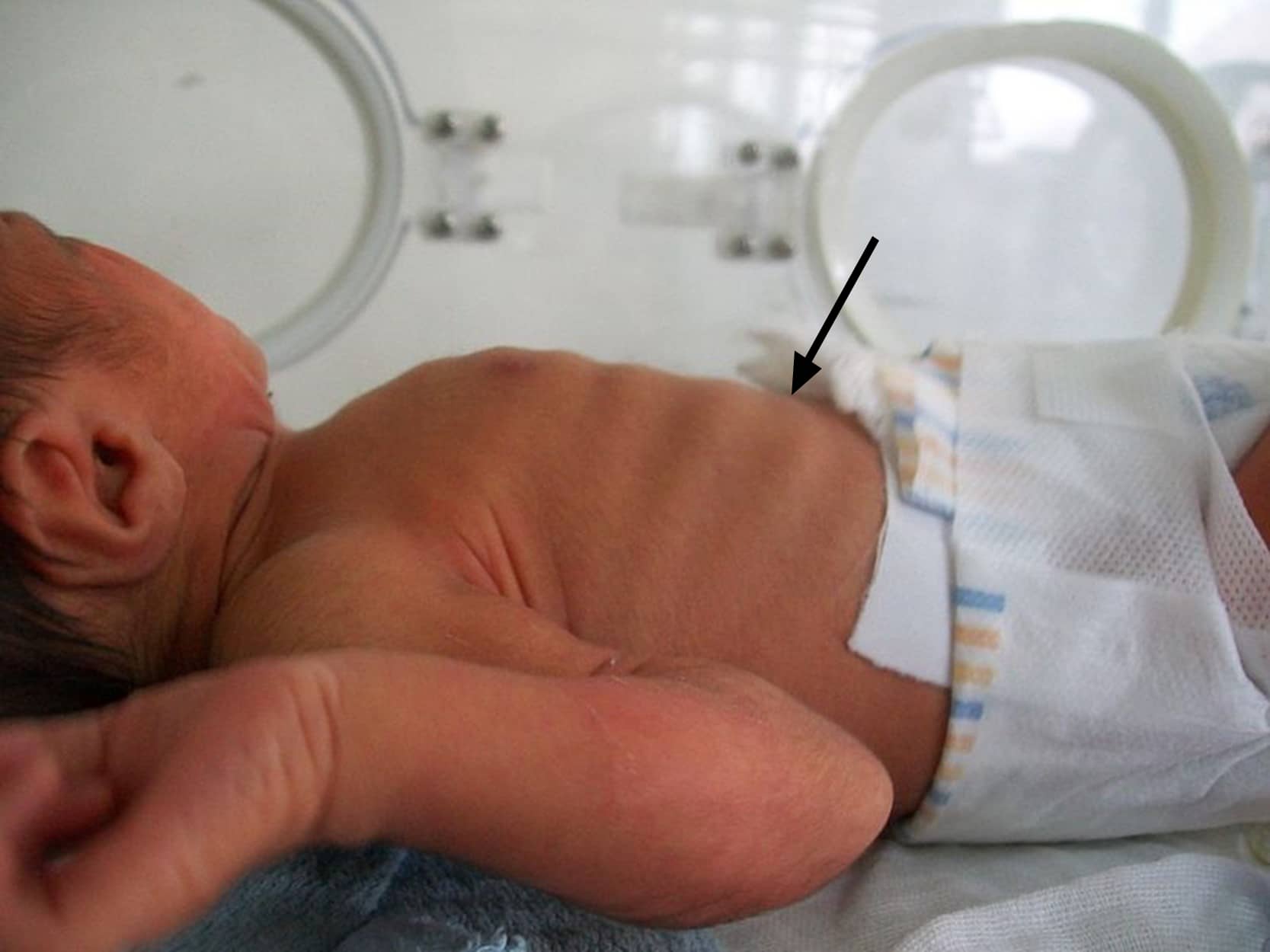
Tiragem intercostal - Este é um sinal bastante comum em neonatos enfermos, como também em certas ocasiões de sofrimento respiratório. Pode também estar presente em pacientes adultos com dispneia de intensidade média ou alta. A tiragem intercostal é igualmente conhecida como retração intercostal (Imagem 4).
A tiragem ou a retração intercostal pode ser identificada pela observação anormal da depressão ou afundamento dos espaços intercostais durante a respiração espontânea. Este sinal também reflete excessivo trabalho respiratório e pode, ao ser observado, nos fazer pensar na mesma conduta que idealizamos nas ocasiões já citadas acima.
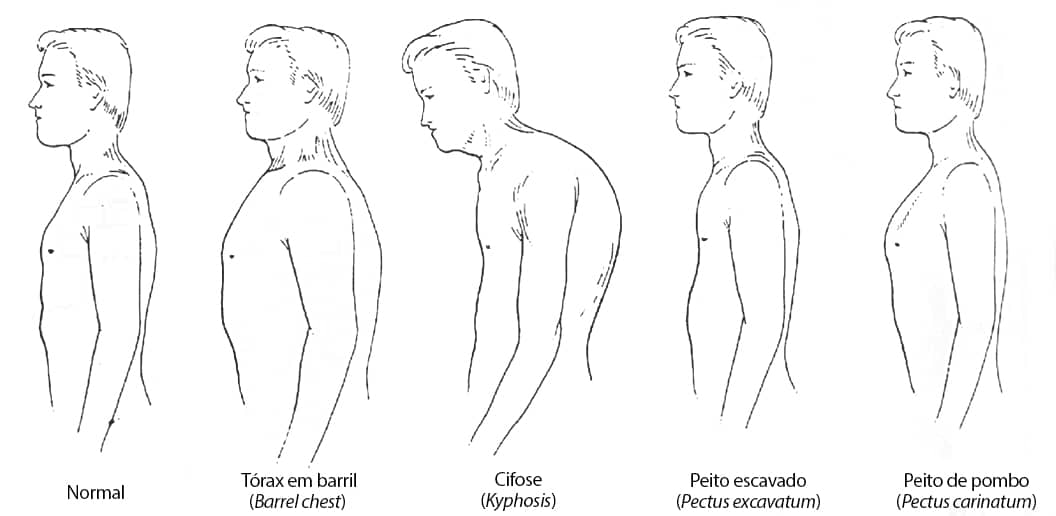
Inspeção estática do tórax – Neste momento, o fisioterapeuta busca observar alterações anatômicas na caixa torácica. Portanto, deve-se conhecer a anatomia do tórax normal para analisar a possibilidade da presença de alguma anomalia. Existem alguns “tipos de tórax” que podem estar associados a processos patológicos (Imagem 5).
A Imagem 5 mostra algumas das mais comuns alterações anatômicas torácicas. Três delas, o peito escavado , o peito de pombo e o tórax em barril ou tonel, representam inter-relação com doenças pulmonares ou distúrbios da dinâmica torácica. O tórax em tonel é comumente presente em pacientes com doença pulmonar obstrutiva crônica (DPOC). Caracteriza-se pelo aumento do diâmetro anteroposterior do tórax. O pectus carinatum ou peito de pombo está presente de forma não rara em pacientes portadores de asma brônquica. O portador dessa alteração anatômica apresenta uma anteriorização do esterno, frequentemente localizada no corpo deste osso.
Já o pectus escavatum ou peito escavado representa uma depressão na região distal do esterno. Caso seja uma depressão significativa nesta região, esta deformidade torácica pode levar a um distúrbio restritivo pela alteração importante da dinâmica torácica (Imagem 6). Assim, caso fosse observado na inspeção tal tipo de tórax com inerente gravidade, poderíamos já elaborar um plano de tratamento que incluísse uma técnica de expansão pulmonar.
Avaliação da frequência cardíaca (FC) – A frequência cardíaca é um indicativo de esforço e deve ser medida tanto na avaliação inicial quanto na avaliação anterior ao início da conduta a ser realizada. Em indivíduos normais em repouso, a FC pode variar entre 60 e 80 batimentos por minuto (PBM). Pacientes taquicardíacos (FC > 100BPM) ou bradicárdicos (FC < 60BPM) podem apresentar contraindicação para o início de alguma terapêutica.
Saiba mais
A frequência cardíaca é avaliada palpando-se o pulso radial na altura do punho ou através da palpação na parte lateral do pescoço. Alguns aparelhos também podem oferecer o valor da FC sem a necessidade do uso da palpação digital.
Avaliação dinâmica do tórax – Refere-se à avaliação da mobilidade torácica, quanto aos movimentos cinesiológicos do tórax. É de conhecimento de todos que, durante a inspiração, seja ela normal ou profunda, ocorre principalmente um aumento do diâmetro anteroposterior e lateral da caixa torácica, refletindo assim a expansibilidade toracoabdominal.
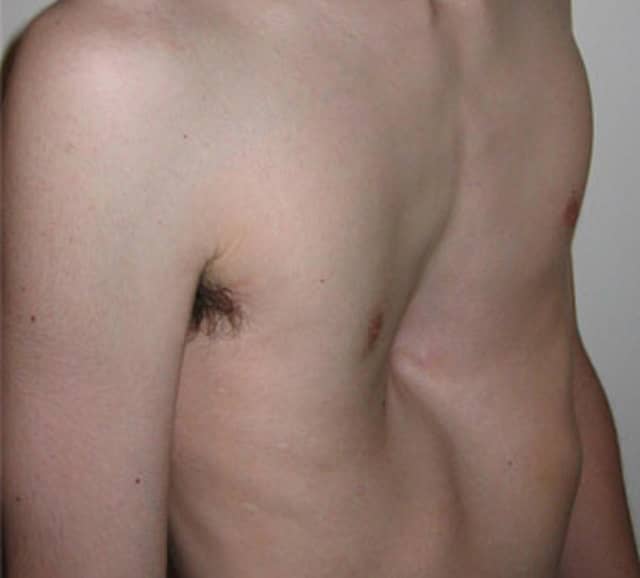
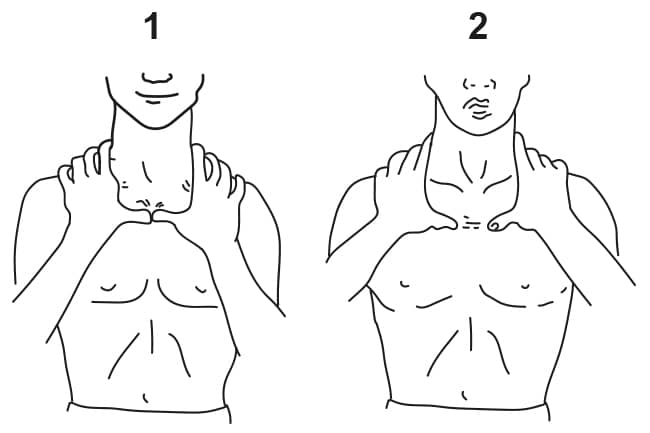
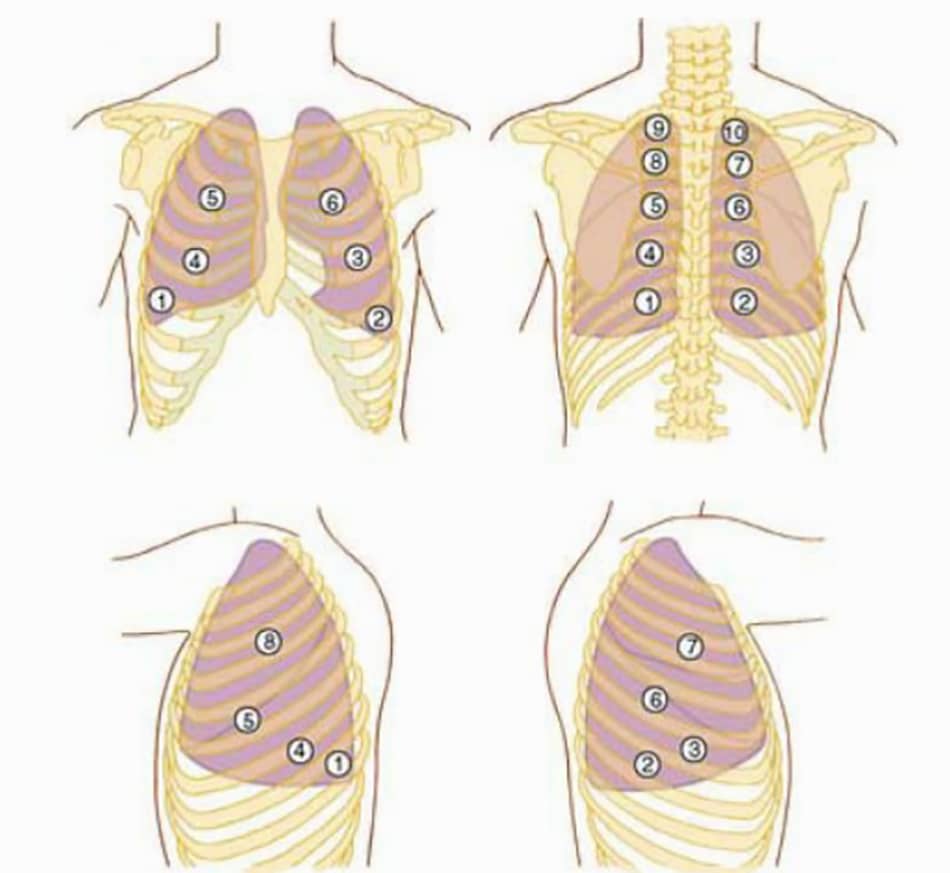
Podemos identificar, através da avaliação palpatória do tórax, alguma alteração na expansibilidade torácica através deste modo de avaliação. Dessa forma, podemos observar a capacidade de expansão das regiões apical, média e basal da caixa torácica. Para testar a expansibilidade apical, colocamos as duas mãos na altura dos músculos trapézio na face anterior do tórax. A seguir, posicionaremos ambos os polegares, movimentando um na direção do outro, até que a ponta desses dedos se unam (Imagem 7).
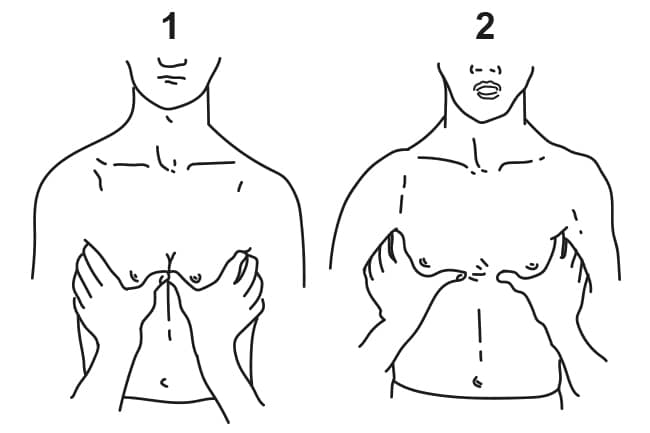
Então, solicitamos que o paciente inspire o mais profundo possível (1) e observamos o quanto a ponta dos polegares se afastam (2). Esse procedimento é executado da mesma forma padronizada para mensuração da região média do tórax, só que o posicionamento dos dedos indicadores é feito em ambas as regiões axilares, anteriormente (Imagem 8).
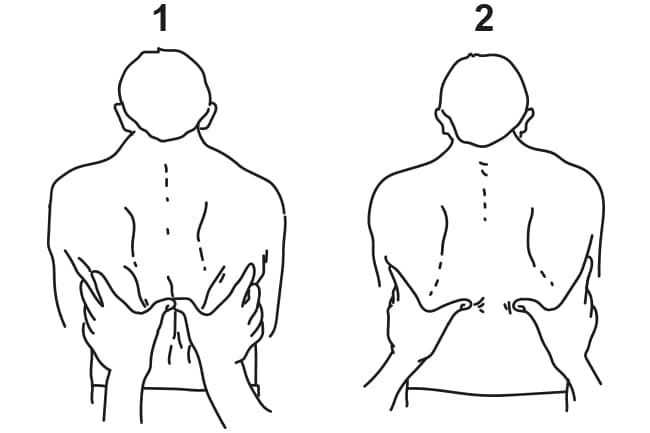
A medida da expansibilidade basal quanto à solicitação da respiração segue os mesmos preceitos das medidas anteriores. No entanto, o fisioterapeuta posiciona-se atrás do paciente (Imagem 9).
Em pacientes que se queixam de dispneia em condições pré-exercício (repouso), é possível detectar o aumento da atividade dos músculos escalenos. Para tal, colocamos as palmas de ambas as mãos em nível do músculo trapézio, posicionando-nos atrás do paciente (Imagem 10).
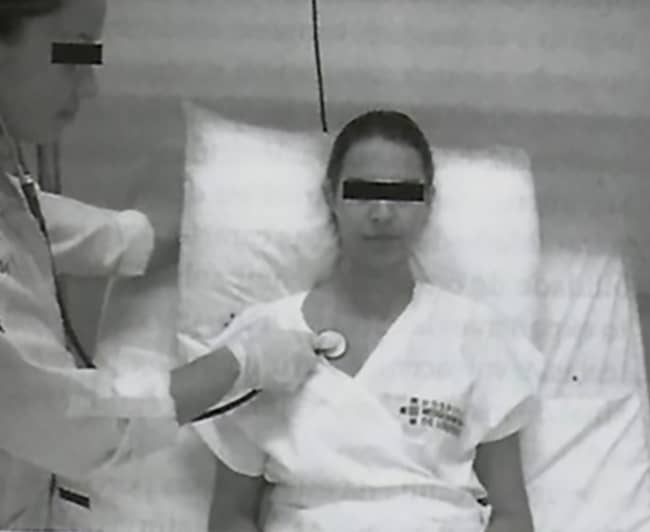
Ausculta pulmonar – A ausculta pulmonar é um dos procedimentos mais importantes da avaliação dos indivíduos que apresentam comprometimento do sistema respiratório (Imagem 11). Através do exame auscultatório, podemos detectar a necessidade de: uso de aerossol terapia, uma técnica desobstrutiva ou reexpansiva, avaliar a progressão do tratamento e a melhor postura para o paciente durante a conduta a ser utilizada.
O objetivo da ausculta é poder identificar ruídos pulmonares anormais, também denominados ruídos adventícios. Os mais frequentes ruídos adventícios auscultados em um paciente com distúrbios do sistema respiratório são:
Este ruído anormal pulmonar é bastante frequente em indivíduos hipersecretivos. O som auscultado é bem similar aos roncos emitidos durante o sono de uma pessoa que “ronca”. Nesse caso, pensaríamos na introdução de técnicas de higienização brônquica no programa terapêutico.
Há várias sugestões para se tentar informar a sonorização de um sibilo. Exemplos como miado de gato e piados de passarinhos são os mais comumente divulgados. Os sibilos podem ser inspiratórios ou expiratórios. O sibilo expiratório representa constrição brônquica, o conhecido broncoespasmo. Já os sibilos inspiratórios sugerem secreção não fluida. Portanto, o avaliador deve saber distinguir entre o tipo de sibilo e o que ele representa clinicamente. Na presença de sibilos expiratórios, a nebulização com broncodilatadores ou uma terapia de pressão positiva contínua nas vias aéreas pode ser a opção terapêutica. No caso dos sibilos inspiratórios , por sugerirem presença de secreção espessa, a nebulização com mucolíticos, associada a uma terapia de desobstrução brônquica pode ser requerida.
É o terceiro ruído adventício mais encontrado na avaliação clínica. Pode ser creptante ou subcreptante. Os estertores subcrepitantes são ruídos similares ao estourar de pequenas bolhas. Sugerem presença de conteúdo líquido ou bem fluído (no caso de secreção) em brônquios ou alvéolos. No caso de pacientes com bronquiectasia, podem significar secreção de fácil mobilização e, sendo assim, técnicas de higienização brônquica devem ser indicadas. Os estertores crepitantes são ruídos que podem ser reproduzidos ao compará-los com o esfregar mechas de cabelo nas pontas dos dedos. Sugerem em algumas oportunidades baixos volumes pulmonares no local onde são audíveis. Essa informação pode ser útil para fundamentar uma terapia de expansão pulmonar.
O murmúrio vesicular não é um ruído adventício e sim um som auscultado em pulmões ventilados e normais. No entanto, em algumas condições patológicas, estando diminuído ou abolido, representa baixa ventilação pulmonar por baixos volumes alveolares ou como no enfisema pulmonar, pela hiperinflação dos pulmões.
Existe a necessidade de experiência e muito treinamento para o domínio da identificação dos sons anormais dos pulmões. Além disso, evitar a colocação da campânula do estetoscópio em superfícies ósseas e procurar pontos anatomicamente caracterizados para a ausculta, garante uma avaliação eficaz (Imagem 12).
Ao finalizar esse módulo, descrevemos as principais formas necessárias para uma colheita objetiva e produtiva da anamnese, como também a execução dos mais úteis procedimentos para a realização do exame físico. No módulo a seguir, mostraremos as mais frequentes ferramentas avaliativas utilizadas, como instrumento de avaliação em Fisioterapia Respiratória.
Propedêutica da anamnese e do exame físico
O especialista descreverá como se deve conduzir uma anamnese objetiva, buscando uma relação entre os questionamentos e a idealização de um plano de tratamento. Para finalizar, algumas formas e procedimentos contidos em um exame físico de um paciente com disfunções no sistema respiratório serão abordadas.
Vem que eu te explico!
Verificando o aprendizado
ATENÇÃO!
Para desbloquear o próximo módulo, é necessário que você responda corretamente a uma das seguintes questões:
O conteúdo ainda não acabou.
Clique aqui e retorne para saber como desbloquear.
MÓDULO 2
Identificar os principais instrumentos e métodos na avaliação de doenças do sistema respiratório
Instrumentos de avaliação em fisioterapia respiratória
A anamnese e o exame físico, vistos no módulo anterior, são ferramentas essenciais para a construção do diagnóstico funcional e a antecipação do planejamento sobre a conduta de tratamento fisioterapêutico, no entanto, são mais qualitativas que quantitativas. Essencialmente se tratando de avaliar o rendimento da conduta fisioterapêutica empregada, é necessário o auxílio de alguns instrumentos avaliativos que nos possibilitam quantificar melhor a evolução terapêutica, de forma menos subjetiva.
Neste módulo, veremos alguns desses instrumentos que tem como objetivo detectar a condição funcional ou identificar melhora ou agravamento clínico dos pacientes portadores de distúrbios do sistema respiratório, baseados em mensurações mais objetivas de algumas variáveis.
Questionários para avaliação respiratória
Os questionários são ferramentas avaliativas, de baixo custo, que podem ser utilizados para uma variedade de condições clínicas. De fácil aplicabilidade e por não requererem aprendizado por parte do avaliado, podem ser conduzidos por inúmeros profissionais de saúde. Atualmente, a literatura oferece muitos questionários onde podem ser avaliadas condições clínicas específicas e gerais.
Alguns objetivos desses instrumentos clínicos podem ser destacados, por exemplo : a avaliação da qualidade de vida, a avaliação do status funcional, a avaliação dos resultados de intervenções clínicas e até identificação de possíveis contraindicações para realização de atividades físicas.
Saiba mais
Uma das maiores aplicabilidades dos questionários para avaliação de condições que , direta ou indiretamente , interferem no rendimento de pacientes portadores de distúrbios respiratórios são direcionadas aos doentes pulmonares obstrutivos crônicos.
No entanto, esses questionários podem ser adaptados para outras condições clínicas, inclusive nos indivíduos que apresentam sequela a partir da recente SARS-CoV-2. Aqui, destacaremos alguns dos questionários mais conhecidos da comunidade acadêmica, sem a intenção de afirmar que esses sejam infinitamente melhores que alguns outros que pudéssemos também neste momento citar.
O Medical Outcomes Study 36-item Short-form Health Survey, conhecido simplesmente por SF-36, é um dos mais utilizados questionários para diversas condições clínicas, tendo como objetivo principal a avaliação da qualidade de vida. Este questionário tem sido recentemente validado e traduzido para a língua portuguesa (CICONELLI et al., 1999).
O SF-36 é composto por 36 itens, divididos em oito domínios, que são: capacidade funcional, dor, estado de saúde geral, aspectos físicos, sociais, emocionais e mentais, e vitalidade. É avaliado através de um score que vai de 0 a 100, onde logicamente o pior estado saudável é = 0 e o melhor é = 100.
Abaixo, disponibilizaremos os primeiros trechos da série de 36 questionamentos do SF-36, para o leitor poder se orientar de como o questionário é oferecido:
- Em geral, você diria que sua saúde é:
Excelente |
Muito boa |
Boa |
Ruim |
Muito ruim |
|---|---|---|---|---|
1 |
2 |
3 |
5 |
5 |
- Comparada com um ano atrás, como você classificaria sua idade em geral agora?
Muito melhor |
Um pouco melhor |
Quase a mesma |
Um pouco pior |
Muito pior |
|---|---|---|---|---|
1 |
2 |
3 |
4 |
5 |
- Os seguintes itens são sobre atividades que você poderia fazer atualmente durante um dia comum. Devido a sua saúde, você teria dificuldade para fazer essas atividades? Neste caso, quanto?
Atividades |
Sim, dificulta muito |
Sim, dificulta um pouco |
Não, não dificulta de modo algum |
|---|---|---|---|
a) Atividades rigorosas, que exigem muito esforço, tais como correr, levantar objetos pesados, participar em esportes árduos. |
1 |
2 |
3 |
b) Atividades moderadas, tais como mover uma mesa, passar aspirador de pó, jogar bola, varrer a casa. |
1 |
2 |
3 |
c) Levantar ou carregar mantimentos. |
1 |
2 |
3 |
d) Subir vários lances de escada. |
1 |
2 |
3 |
e) Subir um lance de escada. |
1 |
2 |
3 |
f) Curvar-se, ajoelhar-se ou dobrar-se. |
1 |
2 |
3 |
g) Andar mais de um quilômetro. |
1 |
2 |
3 |
h) Andar vários quarteirões. |
1 |
2 |
3 |
i) Andar um quarteirão. |
1 |
2 |
3 |
j) Tomar banho ou vestir-se. |
1 |
2 |
3 |
Um outro útil e simples questionário é o Airways Questionnaire 20 (AQ20). Ele tem a vantagem de apresentar apenas 20 questões, o que demanda um breve tempo para ser concluído pelo paciente (BARLEY et al., 1998) O AQ20 é principalmente utilizado em pacientes asmáticos e doentes pulmonares obstrutivos crônicos (DPOC).
Com simples resposta, que incluem: SIM, NÃO e NÃO SE APLICA. Um percentual de SIM sugere o status funcional. Abaixo, um breve exemplo deste questionário.
Pergunta |
SIM |
NÃO |
NÃO SE APLICA |
|---|---|---|---|
1) Você tem crise de tosse durante o dia? |
|||
2) Devido a sua doença pulmonar você tem que voltar para casa mais cedo do que as outras pessoas após um programa noturno? |
|||
3) Devido a sua doença pulmonar, você sente que não consegue aproveitar totalmente sua vida? |
|||
4) Você se preocupa em ir à casa de um amigo se lá existe algo que possa causar uma crise de sintomas pulmonares? |
|||
5) Você sente falta de ar para as suas atividades durante o trabalho devido aos seus problemas pulmonares? |
|||
6) Devido a sua doença pulmonar você sente falta de ar para realizar suas tarefas domésticas? |
Existem outros questionários bem conhecidos pela comunidade científica, como: St. George’s Respiratory Questionnaire (SGRQ) e o Chronic Respiratory Disease Questionnaire (CRQ), ambos objetivando a avaliação de distúrbios respiratórios crônicos, e o Physical Activity Readiness Questionnaire (PAR-Q), útil para verificar se o paciente apresenta restrições ou não para a realização de atividades físicas. Esse instrumento identifica os indivíduos assintomáticos que não precisariam de um exame clínico mais específico antes de se engajarem em programas de atividades físicas.
Saiba mais
O PARQ é composto de sete questões – cinco delas relacionadas a problemas cardiológicos – sobre possíveis sintomas ou doenças pré-existentes. Às perguntas devem ser respondidas afirmativa ou negativamente. No entanto , apesar de sugestões para utilização do PAR-Q na detecção de problemas de saúde, que contraindicariam a prática de exercícios sem um exame clínico mais detalhado, existem algumas lacunas sobre sua validade.
Recentemente, um questionário que avalia o perfil de atividade física humana (PAH), inicialmente utilizado apenas em pacientes DPOC, tem sido aplicado na avaliação funcional e de atividade física de indivíduos saudáveis, como também naqueles com determinado grau de comprometimento funcional. O PAH apresenta 94 itens com questionamentos sobre atividades normalmente realizadas no dia a dia, que exigem baixa e alta intensidade de esforço (cuidados pessoais, rotinas domésticas, exercícios, entre outras).
Atenção
Devemos, mais uma vez, lembrar que inúmeros questionários são hoje disponíveis para pesquisa e apresentam características bastante similares, quanto ao método de avaliação e seus questionamentos, aos que expusemos anteriormente. Um elemento importante na condução dos questionários deve ser aqui frisado: o profissional deve sempre deixar o avaliado ler e interpretar, com suas próprias convicções, as questões que lhe forem perguntadas, para que não haja influência externa nas respostas dadas pelo paciente .
Escalas funcionais
As escalas funcionais mais utilizadas na avaliação de pacientes com problemas respiratórios são: a escala de dispneia modificada da Medical Research Council (MRC) e a escala de Borg. Ambas têm o intuito de mensurar o grau de dispneia e/ou o grau de esforço para respirar.
A dispneia é uma sensação subjetiva de dificuldade respiratória. Não raramente, deparamos com algumas incertezas em relação aos depoimentos dos pacientes durante a avaliação de quão intenso é esse sintoma. E mais, ao perguntarmos se a “falta de ar” ocorre a pequenos, médios ou grandes esforços, não conseguimos precisar o nível relativo a essas 3 graduações, deixando uma impressão diagnóstica quanto à dificuldade de desconforto respiratório, apenas qualitativa. Dessa forma, a utilização da escala MRC e da escala de Borg é vista como um auxílio necessário.
Escala modificada da Medical Research Council (MRC) – Desenvolvida por Darbee e Ohtake, há pouco mais de uma década (DARBEE; OHTAKE, 2006), esta escala foi dois anos depois traduzida e validada por Kovelis et al., em 2008. A MRC visa graduar a dispneia em cinco (5) estágios, atribuindo a cada estágio uma narrativa compatível com determinado esforço. A escala de dispneia modificada da Medical Research Council (MRC) é mostrada abaixo:
1
GRADUAÇÃO 1
Só sofre de falta de ar durante exercícios intensos.
GRADUAÇÃO 2
Sofre de falta de ar quando andando apressadamente ou subindo uma rampa leve.
2
3
GRADUAÇÃO 3
Anda mais devagar do que pessoas da mesma idade por causa de falta de ar ou tem que parar para respirar mesmo quando andando devagar.
GRADUAÇÃO 4
Pausa para respirar depois de andar menos de 100 metros ou após alguns minutos.
4
5
GRADUAÇÃO 5
Sente tanta falta de ar que não sai mais de casa ou quando está se vestindo.
Atenção
A descrição indicada pelo paciente determina o grau de dispneia que ele apresenta.
Escala de Borg – Embora a escala de Borg tenha sido idealizada para avaliar a percepção de esforço do indivíduo durante atividades físicas, ela também foi adaptada para ser usada para avaliação da dispneia em pacientes com disfunções cardiorrespiratórias, sendo um tipo de avaliação feita durante testes clínicos.
Comentário
Ressaltamos, contudo, que a escala da percepção de esforço subjetiva de Borg não foi um instrumento criado para avaliação do grau de dispneia. A literatura mostra que vários instrumentos foram propostos para avaliação da intensidade da dispneia, incluindo métodos de entrevista, questionários autoaplicados e escalas numéricas e visuais. A escala modificada de Borg pode ser utilizada para quantificar a dispneia e sua aplicação é feita de forma direta, no momento em que o paciente está apresentando a dispneia.
Assim, um dos estudos realizados foi de Cavallazzi (2005) que teve como objetivo verificar o grau de dispneia dos pacientes com crise de asma, utilizando a escala modificada de Borg no pré e pós-tratamento, a fim de verificar a correlação entre a melhora do grau de dispneia pela escala com a melhora da função pulmonar no pré e pós-tratamento.
Estruturalmente, pode ser descrita como uma escala vertical, com frases ou palavras nela escritas que são compatíveis com o grau de percepção de esforço. Ao lado, no início de cada palavra ou frase, existe uma graduação numérica com extensão de 0 a 10.
Para se ajustar a outras diversas necessidades, é conveniente que os números e as palavras ou frases apresentem dada cor, compatível com suas respectivas graduações. A seguir, mostramos uma escala de Borg, configurando todos os princípios descritos acima:
O procedimento é bem simples, porém, precisa ser explicado adequadamente para o paciente.
Primeiro, alerta-se o paciente de que esta escala visual será usada para identificar sua dificuldade de respirar.
Depois dessa explicação, pergunta-se sem de nenhuma forma interferir ou esclarecer qualquer dúvida: “Onde o senhor ou a senhora está nesta escala?”.
Fica claro que, acrescentando as cores aos demais informes, além de auxiliar aqueles que apresentam alguma dificuldade de leitura, produz-se também maior associação entre os graus informados do estado de dispneia.
Comentário
Como já informamos anteriormente, a escala de Borg é útil para a avaliação da percepção de esforço durante o exercício. Com ela, podemos analisar o esforço induzido por determinada terapêutica durante sua realização.
Mensuração da pressão arterial (PA) e da oximetria de pulso
Mensurar a pressão arterial é um procedimento rotineiro em todo serviço de saúde e deve ser sempre realizada em uma avaliação fisioterapêutica. Seguindo nosso propósito desde o início deste material didático, para o nosso objetivo, devemos mensurar a PA para a garantia de que o paciente possa realizar uma conduta fisioterapêutica sem contraindicações. Portanto, se a PA estiver dentro dos limites de normalidade, teremos segurança para realizar uma atividade com determinada intensidade de esforço necessária. A tabela abaixo lista os valores ideais da pressão arterial, como também os estágios que são recentemente considerados como compatíveis de condições clínicas hipertensivas:
Classificação da pressão arterial de acordo com a medição no consultório a partir de 18 anos de idade. |
|||
|---|---|---|---|
CLASSIFICAÇÃO |
PAS (mmHg) |
PAD (mmHg) |
|
PA ótima |
< 120 |
e |
< 80 |
PA normal |
120-129 |
e/ou |
80-84 |
Pré-hipertensão |
130-139 |
e/ou |
85-89 |
HA Estágio 1 |
140-159 |
e/ou |
90-99 |
HA Estágio 2 |
160-179 |
e/ou |
100-109 |
HA Estágio 3 |
≥ 180 |
e/ou |
≥ 110 |
HA: hipertensão arterial; PA: pressão arterial; PAS: pressão arterial sistólica; PAD: pressão arterial diastólica. |
|||
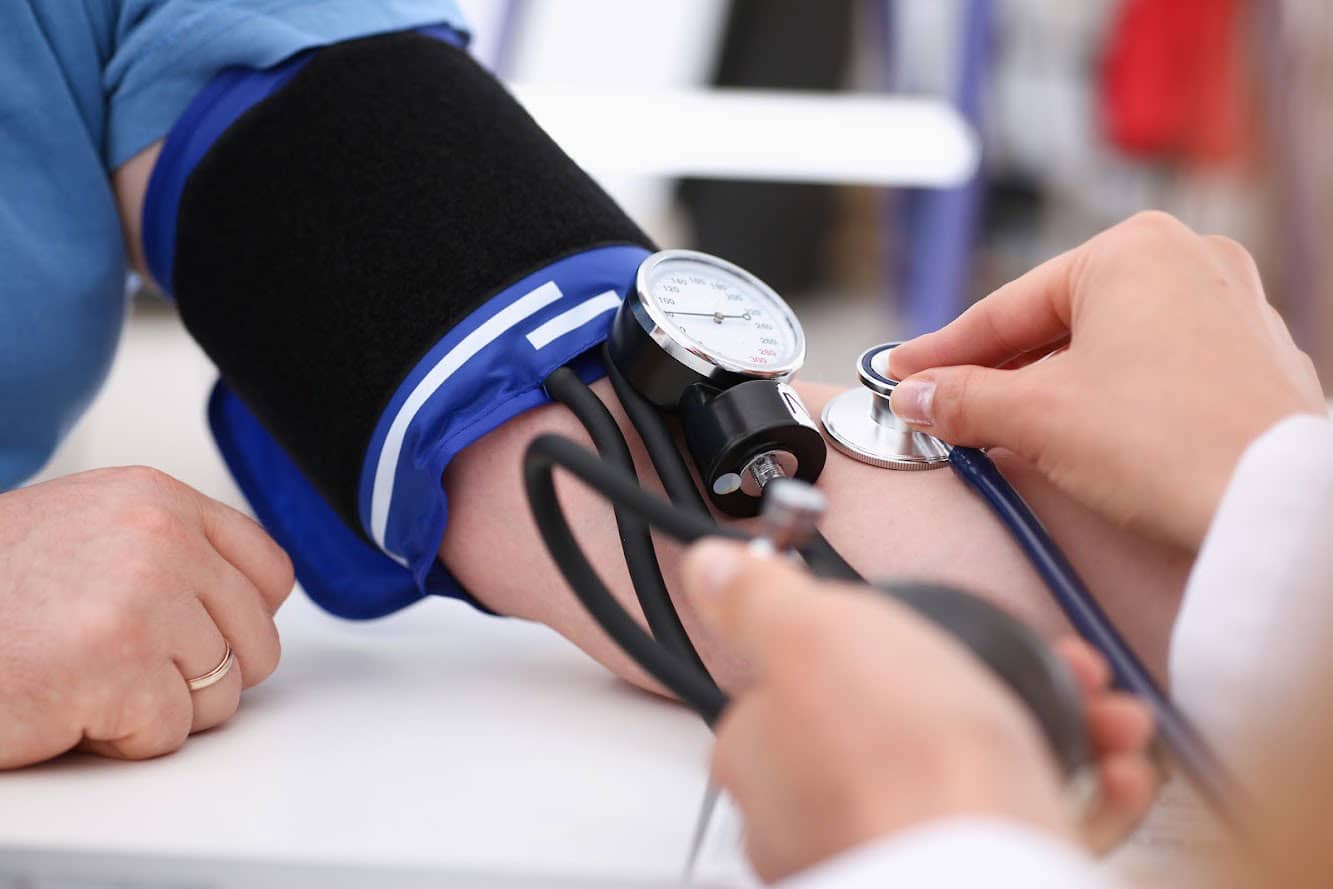
A pressão arterial deve ser medida usando um estetoscópio e um esfigmomanômetro calibrado (Imagem 13).
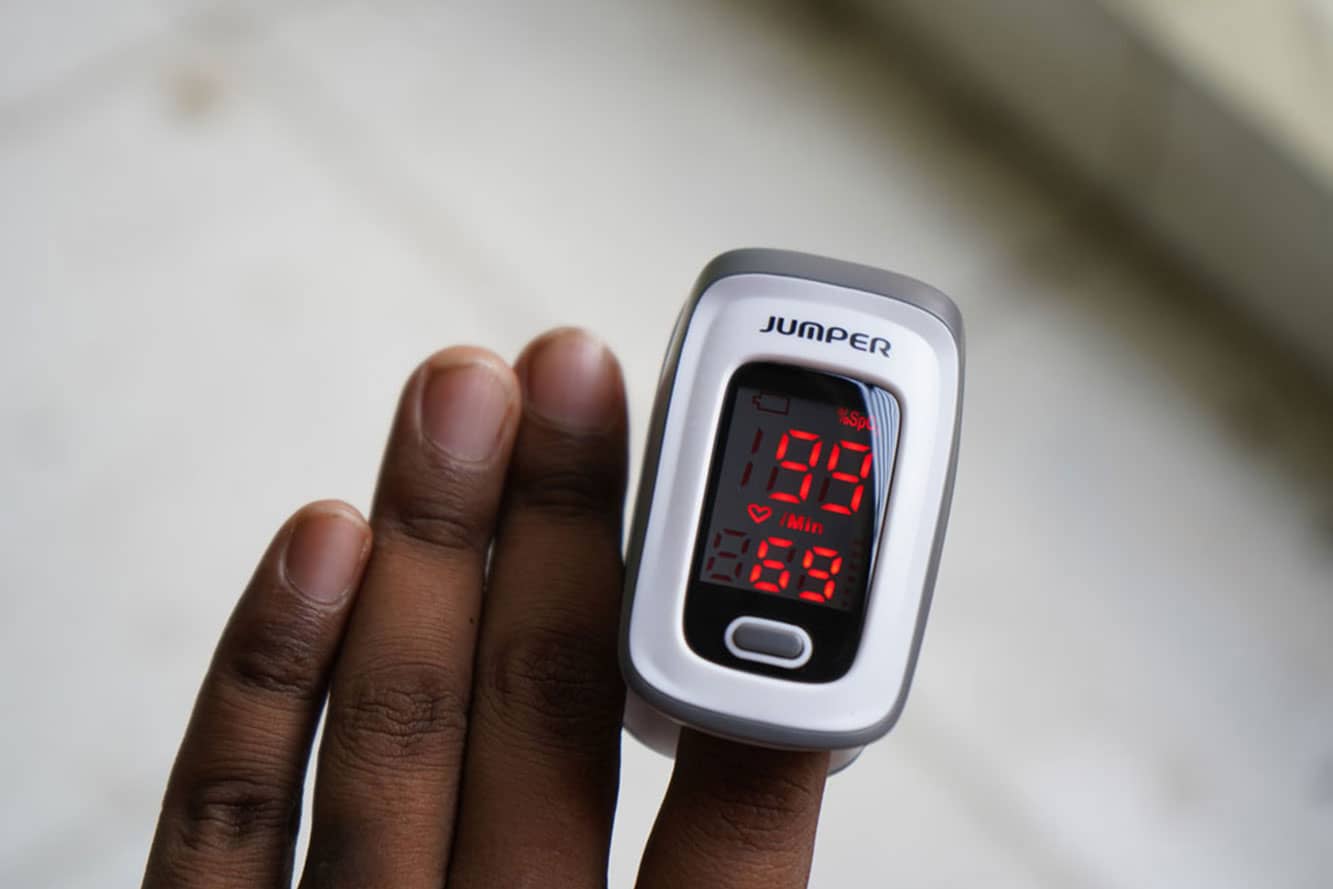
A saturação de oxigênio no sangue arterial (Sato2%) é um parâmetro que serve para nos orientar sobre as condições de oxigenação do paciente, levando em consideração a ligação do oxigênio à hemoglobina circulante, no momento da avaliação. No entanto, também é extremamente valiosa para analisar a melhora da oxigenação arterial a partir da terapêutica que está sendo empregada, seja no período pré ou pós terapia. A Sato2% é mensurada por um aparelho chamado de oxímetro (Figura 14).
A Sato2% de oxigênio normalmente está na faixa entre 95 e 97%. Na oximetria, ela pode ser avaliada colocando o aparelho nos dedos, preferencialmente o indicador, no primeiro pododáctilo ou no lobo da orelha. É importante assegurar que, quando o oxímetro estiver acoplado nos dedos , para que a medida possa ser feita de maneira acurada, a extremidade deve estar livre de qualquer condição que impeça a detecção do parâmetro pelo oxímetro, como a presença de esmalte na unha, por exemplo.
Pico de Fluxo Expiratório (PFE)
O pico de fluxo expiratório ou peak flow, representa o fluxo medido nos primeiro 100 milissegundos de uma expiração forçada. É um parâmetro que pode ser avaliado através da espirometria convencional, ao observar a curva fluxo-volume neste exame e por medidores portáteis (Imagem 15). A medida do peak flow nos aparelhos portáteis é diferente quando comparada à realizada durante a espirometria convencional. Durante espirometria, o paciente deve expirar no bocal do espirômetro, de forma forçada e prolongada, frequentemente por um pouco mais de 6 segundos.
Nos dispositivos portáteis, o paciente deve inspirar profundamente e subsequentemente expirar de forma forçada, curta e explosiva (como assoprar muito rápido ou "emitir um som" quando se quer dar um susto em alguém). O esforço expiratório não pode ser superior a 2 segundos.
O peak flow reflete a passagem do fluxo em vias aéreas proximais, portanto , é um bom indicativo na avaliação de obstrução em vias de grossos calibres. A avaliação do pico de fluxo expiratório deve ser feita de forma rotineira em pacientes com distúrbios ventilatórios obstrutivos, no momento da avaliação e após as sessões de fisioterapia.
No entanto, ela também é uma avaliação muito útil em pacientes restritivos, principalmente aqueles com doenças neuromusculares. Esses indivíduos apresentam fraqueza muscular respiratória, o que altera a tosse e o pico de fluxo expiratório da tosse (“peak flow da tosse”). Valores abaixo de 160L/min. do peak flow estão associados à tosse ineficaz (SUÁREZ et al., 2002). Dessa forma, terapias que melhorem o PFE são neste caso úteis para os distúrbios obstrutivos e restritivos.
Atenção
A acurácia da medida e o procedimento correto para realizá-la deve ser sempre uma prioridade. Devem ser feitas pelo menos 3 medidas em cada sessão. O teste deve ser repetido até que três leituras estejam dentro de 20L/min cada uma. O maior valor dessas três deve ser anotado, como o valor do peak flow do paciente. Esta forma evita que valores produzidos pelo paciente mais baixos que os reais sejam aceitos.
Geralmente, nos pacientes asmáticos, o valor do peak flow é mais baixo durante a noite e ao amanhecer, alcançando um máximo entre o meio-dia e o início da tarde. Isso se deve a uma alteração no ciclo circadiano de pacientes com asma brônquica.
Medida das forças: inspiratória máxima (Pimáx) e expiratória máxima (Pemáx)
É raro pacientes portadores de distúrbio do aparelho respiratório não apresentarem deficit de força muscular respiratória. Essa deficiência muscular leva a inefetividade da tosse e a dispneia aos esforços, como também incapacidade na realização de exercícios. Dessa forma, as medidas de Pimáx e Pemáx auxiliariam o fisioterapeuta, orientando-o para a melhor conduta que levasse à restauração da capacidade muscular respiratória.
Em adicional, a medida da Pimáx e Pemáx, também é imprescindível para o estabelecimento da carga inicial de trabalho para o paciente que for indicado para o treinamento muscular respiratório. As forças musculares inspiratórias e expiratórias ou pressão inspiratória e expiratória máxima podem ser medidas utilizando-se de um manovacuômetro (Imagem 16).
Deve-se colocar um clipe nasal no paciente e pedir que ele execute de duas a três respirações normais; após a última delas, expirar profundamente até o volume residual e posteriormente realizar uma inspiração máxima e forçada no bocal do aparelho, sustentando a inspiração por aproximadamente 3 segundos.
Os passos iniciais realizados para mensuração da Pimáx devem ser adotados. Subsequentemente, pede-se ao paciente que inspire profundamente em nível da capacidade pulmonar total e subitamente expire máxima e forçadamente no aparelho. Três segundos de expiração sustentada também devem ser cumpridos.
Para análise acurada do valor de cada pressão respiratória máxima, o indivíduo precisa repetir as manobras quantas vezes sejam necessárias para se ter três medidas aceitáveis, com diferença de 10% ou menos entre elas. O maior valor das três leituras corresponde ao melhor valor a ser registrado da Pimáx ou da Pemáx.
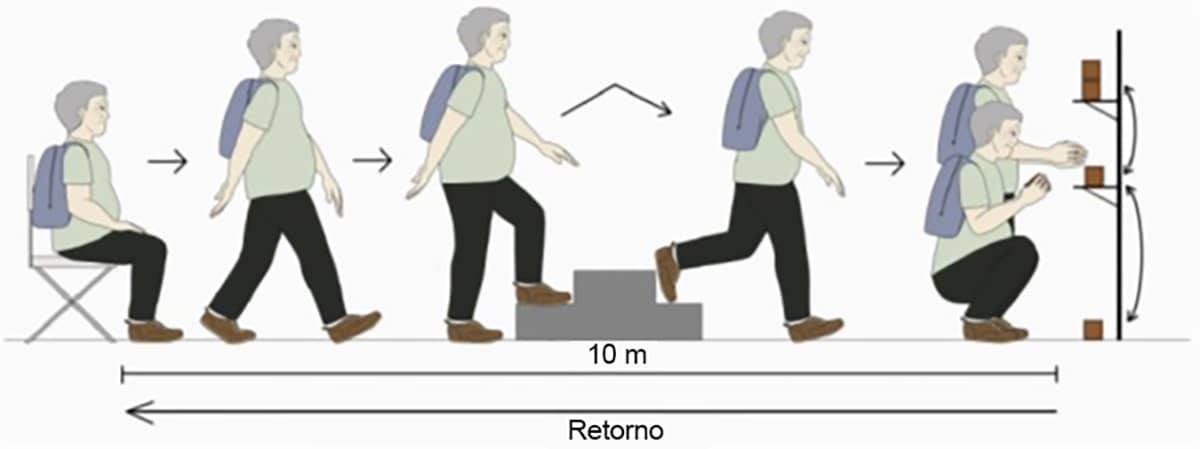
Glittre ADL-test (TGlittre) – O TGlittre ou teste de atividades de vida diária (AVDs) de Glittre é uma ferramenta que visa avaliar a capacidade de exercício funcional de indivíduos, envolvendo algumas estruturas corporais que apresentem semelhança com as estruturas utilizadas em tarefas de suas AVDs. O TGlittre consiste na realização de caminhadas, em um corredor de 10 metros, deslocando determinado peso (localizado em uma mochila), onde, antes do início do exercício, o indivíduo levanta-se após estar em uma posição sentada.
No meio do percurso, ele sobe e desce degraus, sendo seu destino uma estante localizada a sua frente. Esta estante apresenta duas prateleiras e nelas três pesos de 1kg. O paciente deve mover os pesos da prateleira superior (um por vez) para a inferior e, em seguida, para chão. Posteriormente, ele executa o movimento na sequência exatamente inversa, fazendo os pesos (um de cada vez) retornarem à prateleira superior. Dando continuidade ao teste, o avaliado retorna novamente pelo corredor até sentar-se mais uma vez na cadeira e reiniciar o percurso. Para finalizar o teste, o indivíduo deve realizar quatro ou cinco percursos inteiramente , dependendo do protocolo estabelecido (Imagem 17).
Alguns padrões devem ser respeitados durante o teste, são eles: dentro da mochila, deve haver a presença de um peso 5kg, se o paciente for do sexo masculino e 2,5kg, do sexo feminino; a realização do teste deve ser a mais rápida possível, permitido o descanso durante sua execução; a avaliação do rendimento funcional é analisada a partir do tempo que o paciente completa todo o teste; não é recomendado prover nenhum incentivo ao paciente durante o TGlittre. Por envolver várias articulações em seu procedimento, esta ferramenta conduz a uma excelente avaliação da capacidade funcional diária do paciente, podendo o rendimento da terapia proposta, ser comparada a partir de uma futura nova avaliação. O objetivo é que o paciente realize o próximo teste com nenhum ou menos descanso e de maneira mais rápida.
Shuttle walk test (SWT) - O SWT tem o objetivo de avaliar a capacidade de exercícios naqueles a ele submetido. Como apresenta boa correlação com o consumo de oxigênio máximo (VO2MÁX) e sempre é destacada a sua validade clínica, este teste apresenta condições de medir as incapacidades funcionais apresentadas por pacientes com distúrbios do sistema respiratório.
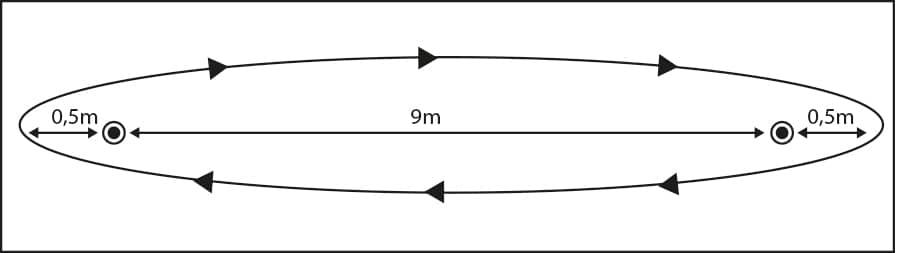
Testes com objetivos similares, como o teste do degrau (nele nenhuma distância é percorrida) e o teste de caminhada em 6 minutos, que descreveremos no final deste módulo, são também descritos na literatura. O shuttle walk test pode ser empregado em indivíduos de várias idades, em diversas condições de saúde para diferentes finalidades. Certamente, ele é mais utilizado na avaliação da capacidade funcional e no prognóstico de pacientes com transtornos cardiorrespiratórios. Neste teste, é usado um percurso de 10 metros (m), estando demarcado por dois cones em sua extremidade, com distância de 9m entre os cones e 0,5m além de cada um deles, para que o indivíduo dê a volta e passe por eles para o retorno (Imagem 18).
No SWT, o paciente caminha no percurso compreendido de 10 metros, em ritmos crescentes a partir de um sinal sonoro (bipes, gravados em um CD player). Na altura onde estão colocados os cones, o indivíduo dá a volta neles e continua o percurso.
O shuttle walk test possui 12 estágios de velocidade com a duração de um minuto em cada um deles. O avaliado deve caminhar de um cone a outro, atentando para os sinais sonoros que são emitidos, determinando assim a velocidade de sua caminhada, que deve ser progressiva.
Portanto, o paciente deve caminhar aumentando a velocidade a cada 1 minuto, determinada pelos bipes, até que surjam sinais de fadiga ou outra qualquer intercorrência que determine a interrupção do teste. É permitido comandos verbais padronizados fornecidos pelo avaliador nos momentos em que o paciente deve aumentar a velocidade da caminhada.
Atenção
O teste deve ser rapidamente interrompido se o paciente apresentar aumento superior a 85% de sua frequência cardíaca máxima ou queda na saturação de oxigênio. A interpretação do resultado para uma futura avaliação será feita comparando a distância percorrida durante o teste, antes e depois das condutas fisioterapêuticas oportunamente realizadas
Considera-se uma melhora clínica relevante o aumento de 47,5 metros em relação ao teste anterior. Outras variáveis fisiológicas medidas podem também sofrer melhoras (VILARÓ et al., 2008).
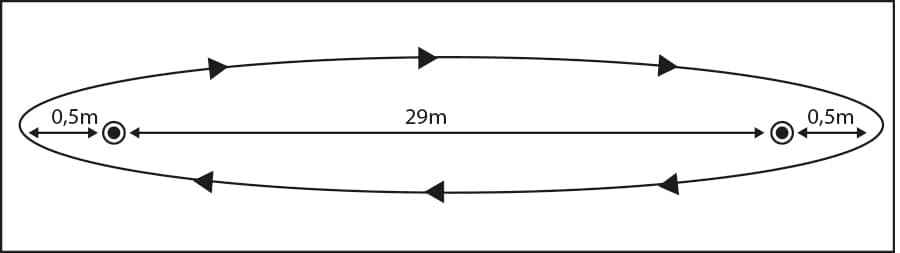
Teste de caminhada em 6 minutos (T6) – Similarmente ao SWT, o T6 objetiva a avaliação da capacidade para a realização de exercícios em diversas classes de indivíduos, com ou sem comprometimento do aparelho respiratório. Ele é hábil para refletir o nível funcional das atividades físicas da vida diária. Consiste em mensurar a máxima distância em que se pode caminhar em um período de seis (6) minutos. Uma pista ou corredor medindo 30 metros é o exigido para a realização correta do T6 (Imagem 19).
Dos testes que envolvem caminhada que até aqui descrevemos, o T6 é o mais utilizado como avaliador das condições que representam capacidade funcional e AVDs. Nele, o paciente escolhe sua própria intensidade de esforço, embora o quanto mais rápida for a caminhada, melhor para o rendimento do teste. O paciente caminha o mais rápido possível (sem “correr”) de um cone ao outro pelo trajeto de trinta metros, que deve ser demarcado a cada 3 metros para facilitar a conferência da distância percorrida no momento de interrupção do teste (ver adiante quais as condições de interrupção).
Um avaliador acompanha o indivíduo se posicionando atrás dele, tendo o cuidado para não interferir na velocidade empreendida pelo paciente. O acompanhamento do paciente durante o teste também tem o objetivo de medir algumas variáveis fisiológicas apresentadas pelo paciente como: frequência cardíaca (FC), saturação de oxigênio (Sato2%) e percepção de esforço (avaliada pela escala de Borg).
Frases padronizadas sem o intuito de apressar o paciente podem ser emitidas pelo avaliador (por exemplo: “você está indo bem...”, “está ótimo o seu desempenho...”). É permitido que o paciente pare o período que for necessário durante o teste, ficando estacionado no mesmo lugar ou até sentado em uma cadeira, sendo que o tempo continua a ser registrado. O importante é informá-lo que, tão logo se sinta apto para continuar, recomece a caminhada empreendendo a velocidade mais rápida que conseguir.
Alguns procedimentos devem ser incluídos como rotina, em situações condizentes com as necessidades, no momento do teste de caminhada em 6 minutos. São eles:
- O paciente deve caminhar com o suporte habitual de suas AVDs, caso faça uso (concentrador ou bala de oxigênio, muletas, bengala, andador).
- Paciente que apresentar queda da Sato2 deve ser suportado com oxigenioterapia e continuar o teste, se possível.
Atenção
O teste será interrompido imediatamente se o paciente apresentar: dor torácica, palidez, dispneia severa, dor ou câimbras em membros inferiores, perda de equilíbrio, diaforese. A finalização do teste se dará quando for completado o tempo de seis minutos de caminhada ou se qualquer intercorrência estiver presente.
Após o teste, deve ser anotado: os sinais vitais medidos antes do seu início, distância percorrida, número e tempo total de paradas, caso haja. Após a realização das sessões de fisioterapia, um novo teste deve ser realizado. Um aumento de 50 metros ou mais em relação a distância percorrida no último teste realizado deverá ser considerada, para que seja aceita a evolução do paciente com significância clínica (AMERICAN THORACIC SOCIETY, 2002).
Instrumentos de avaliação em fisioterapia respiratória
O especialista abordará a necessidade da utilização das medidas quantitativas para avaliação de pacientes com transtornos do aparelho respiratório. Em seguida, descreverá algumas ferramentas que quantificam mais objetivamente a evolução clínica do paciente, além de explorar as três principais formas de avaliação da capacidade funcional em portadores de incapacidades na realização de exercícios.
Vem que eu te explico!
Verificando o aprendizado
ATENÇÃO!
Para desbloquear o próximo módulo, é necessário que você responda corretamente a uma das seguintes questões:
O conteúdo ainda não acabou.
Clique aqui e retorne para saber como desbloquear.
Conclusão
Considerações Finais
A avaliação diagnóstica é o procedimento mais importante a ser realizado em todas as áreas ligadas à saúde. A partir dela, podemos identificar a doença, traçar, estabelecer os objetivos do tratamento e escolher conduta a ser usada. A obtenção do diagnóstico funcional deve ser a principal intenção de todos os profissionais fisioterapeutas, pois a partir dele é traçada a estratégia para reverter ou minimizar os sinais e sintomas presentes em todos os pacientes.
A fisioterapia respiratória vem se tornando , ao longo de anos, uma terapia de evidência dentre as especialidades fisioterapêuticas. A avaliação deve ser gerenciada com o intuito de ser útil para que as técnicas fisioterapêuticas sejam empregadas de maneira eficaz e assertiva.
Este material didático foi construído baseado nestas diretrizes. Há diversas opções de tratamento que podem ser conduzidos pelos fisioterapeutas que atuam, de forma profilática ou curativa, na atenção dada aos pacientes com distúrbios do aparelho respiratório.
A avaliação das disfunções músculo esqueléticas e orgânicas, em geral, é o primeiro ato executado pelo fisioterapeuta, na sua primeira relação profissional-paciente. Mas , certamente, está presente durante todos os estágios subsequentes, desde o tratamento até a alta do paciente.
Podcast
Agora, o especialista Cosme Machado finaliza falando sobre a avaliação em fisioterapia respiratória.
CONQUISTAS
Você atingiu os seguintes objetivos:
Reconheceu as principais formas de avaliação clínica para o diagnóstico funcional de afecções respiratórias
Identificou os principais instrumentos e métodos na avaliação de doenças do sistema respiratório